Medicinos ekspertas
Naujos publikacijos
Priekinių kryžminių raiščių pažeidimai
Paskutinį kartą peržiūrėta: 07.07.2025

Visas „iLive“ turinys yra peržiūrėtas medicinoje arba tikrinamas, kad būtų užtikrintas kuo didesnis faktinis tikslumas.
Mes turime griežtas įsigijimo gaires ir susiejamos tik su geros reputacijos žiniasklaidos svetainėmis, akademinių tyrimų institucijomis ir, jei įmanoma, medicininiu požiūriu peržiūrimais tyrimais. Atkreipkite dėmesį, kad skliausteliuose ([1], [2] ir tt) esantys numeriai yra paspaudžiami nuorodos į šias studijas.
Jei manote, kad bet koks mūsų turinys yra netikslus, pasenęs arba kitaip abejotinas, pasirinkite jį ir paspauskite Ctrl + Enter.
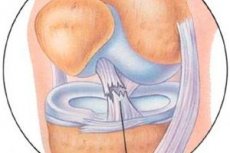
Jau kelis dešimtmečius atliekami kelio sąnario kapsulinio-raiščio aparato traumų artroskopinio gydymo rezultatai.
Nepaisant artroskopinių metodų įvairovės gydant priekinį potrauminį kelio sąnario nestabilumą, vis dar yra nemažas procentas nepatenkinamų rezultatų, kurių svarbiausios priežastys yra komplikacijos, atsiradusios dėl klaidų diagnozavimo, chirurginio gydymo ir pacientų, sergančių priekiniu potrauminiu nestabilumu, reabilitacijos etapuose.
Literatūroje gana plačiai aptariamos galimos komplikacijos po priekinio potrauminio nestabilumo artroskopinio gydymo. Tačiau mažai dėmesio skirta jų priežasčių analizei ir korekcijos metodams.
Epidemiologija
Pacientų, sergančių kelio sąnario patologija, gydymo problema išlieka svarbi ir viena sunkiausių traumatologijoje iki šiol. Kelio sąnarys yra dažniausiai pažeidžiamas sąnarys, sudarantis iki 50 % visų sąnarių traumų ir iki 24 % apatinių galūnių traumų.
Įvairių autorių teigimu, kelio sąnario kryžminių raiščių plyšimai pasitaiko nuo 7,3 iki 62% dažniu tarp visų kelio sąnario kapsulinio-raiščio aparato sužalojimų.
Diagnostika priekinio kryžminio raiščio pažeidimai
Prieš pirminę operaciją visiems pacientams atliekamas klinikinis ir radiologinis tyrimas. Surenkama anamnezė, atliekamas tyrimas, palpacija, kelio sąnario struktūros pažeidimų klinikinis tyrimas, rentgenografija, bendras kraujo ir šlapimo tyrimas, biocheminiai kraujo ir šlapimo tyrimai. Pagal indikacijas atliekami šie instrumentiniai tyrimai: tyrimai KT-1000 aparatu, KT, MRT, ultragarsas. Prieš chirurginį gydymą atliekama diagnostinė artroskopija.
Paciento apžiūra pradedama išsiaiškinant nusiskundimus ir surinkus anamnezę. Svarbu nustatyti kelio sąnario raiščių aparato pažeidimo mechanizmą ir surinkti informaciją apie ankstesnes kelio sąnario operacijas. Toliau atliekamas tyrimas, palpacija, matuojamas sąnario apimtis, nustatoma pasyviųjų ir aktyviųjų judesių amplitudė, taip pat plačiai naudojamos Lysholmo klausimynų testavimo lentelės sportininkams ir Centrinio traumatologijos ir ortopedijos instituto sukurta 100 balų skalė pacientams, kuriems yra mažesnis fizinis krūvis.
Apatinių galūnių funkcijos vertinamos pagal šiuos parametrus: skundus dėl sąnario nestabilumo, gebėjimą aktyviai pašalinti pasyviai primestą blauzdikaulio patologinį poslinkį, atramos gebėjimą, šlubavimą, specialių motorinių užduočių atlikimą, maksimalią periartikulinių raumenų jėgą ilgalaikio darbo metu, šlaunies raumenų hipotrofiją, raumenų tonusą, skundus dėl sąnario skausmo, sinovito buvimą, motorinių galimybių atitiktį funkcinių siekių lygiui.
Kiekvienas požymis vertinamas 5 balų skalėje: 5 balai – nėra patologinių pokyčių, funkcijų kompensacija; 4–3 balai – vidutiniai pokyčiai, subkompensacija; 2–0 balų – ryškūs pokyčiai, dekompensacija.
Gydymo rezultatų vertinimas apima tris laipsnius: gerą (daugiau nei 77 balai), patenkinamą (67–76 balai) ir nepatenkinamą (mažiau nei 66 balai).
Vienas iš subjektyvaus gydymo rezultatų vertinimo kriterijų yra paties paciento savo funkcinės būklės įvertinimas. Gero rezultato sąlyga – funkcinio pajėgumo atkūrimas. To nepadarius, gydymo rezultatai laikomi patenkinamais arba nepatenkinamais.
Klinikinio tyrimo metu įvertinamas judesių diapazonas ir atliekami stabilumo testai. Visada svarbu atmesti priekinio stalčiaus požymį.
Pacientai skundžiasi skausmu ir (arba) sąnario nestabilumo jausmu. Skausmą gali sukelti pats nestabilumas arba susijęs kremzlės ar menisko pažeidimas. Kai kurie pacientai neprisimena ankstesnės traumos, staiga pastebėdami kelio sąnario sutrikimą po mėnesių ar metų. Pacientai retai apibūdina kelio sąnarį kaip nestabilų. Paprastai jie apibūdina netikrumą, laisvumą ir nesugebėjimą kontroliuoti pažeisto sąnario judesių.
Krepitacija po girnele būdinga dėl biomechanikos pažeidimo girnelės ir šlaunikaulio sąnaryje.
Dažnai dominuojančiais tampa antriniai simptomai: lėtinis sąnario išsiliejimas, degeneraciniai sąnario pokyčiai arba Beikerio cista.
Taip pat svarbia laikoma aktyviųjų-dinaminių stabilizuojančių struktūrų būklė tiek prieš operaciją, tiek po jos. Taip yra dėl pakankamai patikimo stabilizuojančio poveikio pasiekimo dėl periartikulinių raumenų.
Didelė reikšmė teikiama raumenų jėgos rodikliui.
Priekinio nestabilumo diagnozei ir ilgalaikių jo gydymo rezultatų įvertinimui naudojami informatyviausi tyrimai: priekinio „stalčiaus“ simptomo nustatymas neutralioje blauzdikaulio padėtyje, abdukcijos testas, addukcijos testas ir Lachmano testas.
Svarbus funkcinės būklės rodiklis yra gebėjimas aktyviai pašalinti pasyviai primestą blauzdikaulio patologinį poslinkį šlaunies atžvilgiu.
Iš specialiųjų motorinių užduočių naudojame ėjimą, bėgimą, šokinėjimą, lipimą laiptais, pritūpimus ir kt.
Ilgalaikio darbo metu būtina atsižvelgti į periartikulinių raumenų ištvermę.
Pasyviųjų testų kompleksą sudaro priekinio „stalčiaus“ simptomo įvertinimas trijose blauzdikaulio padėtyse, abdukcijos ir addukcijos testus esant 0 ir 20° sąnario lenkimui, recurvacijos testą ir šoninio atramos taško pasikeitimo testą, Lachmano-Trillat testą ir blauzdikaulio patologinės rotacijos matavimą.
Aktyviųjų testų kompleksą sudaro aktyvus priekinis „stalčiaus“ testas trijose blauzdos padėtyse, aktyvūs atitraukimo ir atitraukimo testai esant 0 ir 20° sąnario lenkimui ir aktyvus Lachmano testas.
Priekinio kryžminio raiščio pažeidimui ar nepakankamumui nustatyti naudojamas priekinis „stalčiaus“ simptomas – blauzdikaulio pasyvus poslinkis (priekinis transliacijos būdas), taip pat esant skirtingoms blauzdikaulio lenkimo padėtysms. Rekomenduojama sutelkti dėmesį į vieną iš labiausiai pripažintų, remiantis literatūra, šio simptomo gradacijų: I laipsnis (+) – 6–10 mm, II laipsnis (++) – 11–15 mm, III laipsnis (+++) – daugiau nei 15 mm.
Be to, priekinio stalčiaus simptomas turėtų būti įvertintas esant skirtingoms blauzdikaulio sukimosi padėtysms – 30°, išorinei arba vidinei sukimuisi.
Lachmano požymis yra pripažintas patognomoniškiausiu priekinio kryžminio raiščio ar jo transplantato pažeidimo nustatymo tyrimu. Manoma, kad jis suteikia daugiausiai informacijos apie priekinio kryžminio raiščio būklę esant ūminiam KC sužalojimui, nes jį atliekant, beveik nėra raumenų pasipriešinimo blauzdikaulio anteroposterioriniam transliacijai (poslinkiui), taip pat ir lėtinio KC nestabilumo atveju.
Lachmano testas atliekamas gulint. Lachmano testas vertinamas pagal blauzdikaulio priekinio poslinkio dydį šlaunikaulio atžvilgiu. Kai kurie autoriai naudoja tokias gradacijas: I laipsnis (+) – 5 mm (3–6 mm), II laipsnis (++) – 8 mm (5–9 mm), III laipsnis (+++) – 13 mm (9–16 mm), IV laipsnis (++++) – 18 mm (iki 20 mm). Siekdami suvienodinti vertinimo sistemą, naudojame trijų pakopų gradaciją, panašią į anksčiau aprašytą priekinio „stalčiaus“ simptomo atveju.
Sukimosi taško pokyčio simptomas arba blauzdikaulio priekinės dinaminės subluksacijos simptomas (sukimosi poslinkio testas) taip pat laikomas priekinio kryžminio raiščio pažeidimo patognomoniniu simptomu; mažesniu mastu jis būdingas deriniui su vidinių šoninių raiščių struktūrų plyšimu.
Testas atliekamas gulint, kojų raumenys turi būti atpalaiduoti. Viena ranka suima pėdą ir pasuka blauzdą į vidų, kita yra šoninio šlaunikaulio krumplio srityje. Lėtai sulenkiant kelio sąnarį iki 140–150°, ranka pajunta blauzdikaulio priekinę panirimą, kuris pašalinamas toliau sulenkiant.
„Pilt-shift“ testas „Macintosh“ kompiuteriu atliekamas panašioje paciento padėtyje. Viena ranka atliekama blauzdikaulio vidinė rotacija, o kita – valgus deviacija. Teigiamu testo rezultatu blauzdikaulio sąnarinio paviršiaus šoninė dalis (išorinė plokštuma) pasislenka į priekį, o lėtai lenkiant kelio sąnarį iki 30–40° – atgal. Nors „Pilt-shift“ testas laikomas patognomoniniu priekinio kryžminio raiščio nepakankamumo nustatymu, jis gali būti neigiamas, jei pažeistas klubakaulio ir blauzdikaulio traktas (ITT), yra visiškas išilginis medialinio arba šoninio menisko plyšimas su jo kūno išnirimu („laistytuvo rankenėlės“ tipo plyšimas), yra ryškus degeneracinis procesas šoninėje sąnario dalyje, blauzdikaulio tarpkrumplinio eminencijos gumburėlių hipertrofija ir kt.
Aktyvusis Lachmano testas gali būti naudojamas tiek klinikinio tyrimo metu, tiek atliekant radiografinį tyrimą. Pažeidus priekinį kryžminį raištį, blauzdikaulio poslinkis į priekį siekia 3–6 mm. Testas atliekamas gulint, kojos pilnai ištiestos. Viena ranka dedama po tiriamosios galūnės šlaunimi, sulenkiant ją ties kelio sąnariu 20° kampu, o kitos kojos KJ suimama ranka taip, kad tiriamosios galūnės šlaunis remtųsi ant tyrėjo dilbio. Kita ranka dedama ant priekinio paciento čiurnos sąnario paviršiaus, kulnas prispaudžiamas prie stalo. Tada paciento prašoma įtempti šlaunies keturgalvį raumenį ir atidžiai stebėti blauzdikaulio gumburėlio judėjimą į priekį. Jei jis pasislinkęs daugiau nei 3 mm, simptomas laikomas teigiamu, o tai rodo priekinio kryžminio raiščio pažeidimą. Norint nustatyti sąnario medialinių ir šoninių stabilizatorių būklę, panašų testą galima atlikti atliekant vidinę ir išorinę blauzdikaulio rotaciją.
Rentgeno spinduliai
Rentgenografija atliekama visuotinai priimtu metodu dviejose standartinėse projekcijose; taip pat atliekamos funkcinės rentgenogramos.
Vertinant vaizdus, atsižvelgiama į girnelės padėtį, blauzdikaulio ir šlaunikaulio kampą, šoninės blauzdikaulio plokštumos išgaubtumą, medialinės plokštumos įgaubtumą ir šeivikaulio nugarinę padėtį blauzdikaulio atžvilgiu.
Rentgeno nuotraukos leidžia įvertinti bendrą kelio sąnario būklę, nustatyti degeneracinius pokyčius, nustatyti kaulų būklę, metalinių konstrukcijų tipą ir padėtį, tunelių vietą ir jų išplitimą po chirurginio gydymo.
Gydytojo patirtis yra labai svarbi, nes gautų vaizdų vertinimas yra gana subjektyvus.
Šoninės rentgenogramos turėtų būti daromos 45° sąnario lenkimo kampu, kad būtų galima tinkamai įvertinti blauzdikaulio ir girnelės santykį. Norint objektyviai įvertinti blauzdikaulio rotaciją, būtina uždėti šoninį ir vidurinį blauzdikaulio krumplius vieną ant kito. Taip pat įvertinamas girnelės aukštis.
Nepakankamą tiesimą lengviau diagnozuoti šoninėje projekcijoje, pacientui gulint pronuota koja.
Norint nustatyti galūnės ašį, reikalingos papildomos rentgeno nuotraukos tiesioginėje projekcijoje ant ilgų kasečių, pacientui stovint, nes deformuojančios artrozės atveju yra nukrypimų nuo normos. Galūnės anatominė ašis, nustatoma pagal šlaunies išilginę orientaciją blauzdos atžvilgiu, vidutiniškai yra 50–80°. Tai svarbiausias momentas tolesnio chirurginio gydymo (korekcinės osteotomijos, artroplastikos, endoprotezavimo) eigoje.
Blauzdikaulio poslinkio laipsnis šlaunikaulio atžvilgiu anteroposteriorine ir medialine-šonine kryptimis nustatomas naudojant funkcines rentgenogramas su apkrova.
Esant lėtiniam kelio sąnario priekiniam nestabilumui, pastebimi būdingi radiologiniai požymiai: tarpkrumplinės duobės susiaurėjimas, sąnario erdvės susiaurėjimas, periferinių osteofitų buvimas ant blauzdikaulio, viršutinio ir apatinio girnelės polių, priekinio menisko griovelio pagilėjimas ant šlaunikaulio šoninio krumplio, tarpkrumplinės eminencijos gumburėlio hipertrofija ir smailėjimas.
Šoninė rentgenograma labai dažnai nurodo judesių apribojimo priežastį. Maksimalaus tiesimo metu atlikta šoninė rentgenograma gali rodyti nepakankamą tiesimą, vertinant blauzdikaulio tunelio padėtį tarpkrumplinio lanko atžvilgiu, kuris atrodo kaip tiesinis sustorėjimas (Blumensaato linija).
 [ 14 ], [ 15 ], [ 16 ], [ 17 ], [ 18 ], [ 19 ], [ 20 ]
[ 14 ], [ 15 ], [ 16 ], [ 17 ], [ 18 ], [ 19 ], [ 20 ]
Kompiuterinė tomografija
KT nelaikoma įprastiniu tyrimu. KT atliekama pacientams, kai kitų tipų tyrimai nėra pakankamai informatyvūs, ypač blauzdikaulio krumplių kompresinių lūžių atveju.
KT gerai tinka kaulų ir osteochondrinių pažeidimų vizualizavimui. KT leidžia atlikti įvairius dinaminius tyrimus, lenkiant kelio sąnarį įvairiais kampais.
 [ 21 ], [ 22 ], [ 23 ], [ 24 ], [ 25 ]
[ 21 ], [ 22 ], [ 23 ], [ 24 ], [ 25 ]
KT-1000
Blauzdikaulio anteroposterioriniam poslinkiui matuoti naudojamas KT-1000 prietaisas.
KT-1000 prietaisas yra artrometras, jį sudaro pats prietaisas blauzdikaulio poslinkiui šlaunikaulio atžvilgiu matuoti ir atramos apatiniams šlaunų bei pėdų trečdaliams. Prietaisas prie blauzdikaulio tvirtinamas lipniomis juostelėmis, o esama jutiklių platforma prispaudžia girnelę prie priekinio šlaunikaulio paviršiaus. Tokiu atveju sąnario tarpas turi sutapti su linija ant prietaiso. Ant atramų esanti apatinė galūnė kelio sąnaryje sulenkiama 15–30° kampu, norint išmatuoti priekinį blauzdikaulio poslinkį, ir 70° kampu, norint išmatuoti užpakalinį blauzdikaulio poslinkį šlaunikaulio atžvilgiu.
Pirmiausia ištiriamas pažeistas kelio sąnarys. Norėdamas išmatuoti blauzdikaulio poslinkį į priekį, gydytojas patraukia rankeną, esančią priekinėje-viršutinėje prietaiso dalyje, link savęs ir, laikydamas sensorinį pagalvėlę ant girnelės, bando atlikti blauzdikaulio poslinkį į priekį. Šiuo atveju taikoma 6, 8 ir 12 kg jėga, kuri valdoma garso signalais. Su kiekvienu garso signalu gydytojas pažymi rodyklės nuokrypį skalėje ir užrašo prietaiso rodmenis. Blauzdikaulio poslinkis šlaunikaulio atžvilgiu išreiškiamas milimetrais. Toliau gydytojas ištiria blauzdikaulio poslinkį į priekį, sulenkdamas jį kelio sąnaryje 70° kampu, ir bando pastumti blauzdikaulį atgal, naudodamas prietaiso rankeną. Garso signalas, atsirandantis nukreipus rodyklę, rodo blauzdikaulio poslinkio į priekį dydį šlaunikaulio atžvilgiu.
Panašus tyrimas atliekamas ir su sveiku kelio sąnariu. Tada palyginami ir atimami atitinkami duomenys, gauti iš sveiko ir pažeisto kelio sąnarių. Šis skirtumas rodo blauzdikaulio priekinio poslinkio dydį šlaunikaulio atžvilgiu, esant 6, 8 ir 12 kg apkrovai.
Priekinis poslinkis nustatomas esant 30° blauzdikaulio lenkimo kampui.
Jei nustatomas didesnis nei 2 mm skirtumas tarp pažeistų ir sveikų sąnarių priekinio poslinkio dydžio ties 67H ir 89H, įtariamas priekinio kryžminio raiščio plyšimas.
Yra tam tikri instrumentinio kelio sąnario nestabilumo tyrimo principai. Reikia atsižvelgti į šiuos parametrus: galūnės fiksacijos diržais standumo laipsnį, sensorinių jutiklių vietą ant sąnario, visišką kojų raumenų atsipalaidavimą, artrometro vietą sąnario tarpo atžvilgiu, blauzdos sukimosi laipsnį, kojos svorį, kelio sąnario lenkimo kampą.
Ūminiu laikotarpiu po traumos artrometro naudojimas yra netinkamas, nes neįmanoma visiškai atpalaiduoti periartikulinių raumenų. Būtina teisingai pasirinkti neutralią blauzdos padėtį, atsižvelgiant į tai, kad blauzdai pasislinkus į priekį, atsiranda vidinė rotacija, o užpakalinei – išorinė. Priešingu atveju, anteroposteriorinio poslinkio vertė bus mažesnė už tikrąją vertę. Norint gauti maksimalią patologinio blauzdos poslinkio vertę, taip pat būtina leisti jai laisvai suktis.
Vertimo laipsnis priklauso nuo taikomos jėgos dydžio, jos traukos taško ir krypties.
Kojų atramų naudojimas neturėtų riboti blauzdos sukimosi. Jutiklius būtina išdėstyti griežtai orientuotus į sąnario ertmę, nes jei jie bus pasislinkę distaliai, rodmenys bus mažesni už tikrąją vertę, jei proksimaliai – didesni.
Būtina objektyvaus įvertinimo sąlyga yra girnelės fiksacija tarpkrumplinėje vagoje. Tam reikia suteikti blauzdikauliui apie 25–30° lenkimo kampą sąnaryje. Įgimtų ir potrauminių girnelės panirimų atveju lenkimo kampas padidinamas iki 40°. Esant priekiniam nestabilumui, sąnario lenkimo kampas yra 30°, o užpakaliniam – 90°.
Testo metu skleidžiami du garso signalai: pirmasis – esant 67 N apkrovai, antrasis – esant 89 N apkrovai. Kartais priekinio kryžminio raiščio plyšimui nustatyti reikia daugiau jėgos.
Paprastai skirtumas tarp dviejų galūnių, atliekant anteroposteriorinio poslinkio tyrimą, neviršija 2 mm; kartais kaip normali riba nurodoma mažesnė nei 3 mm vertė.
Atsižvelgiama į priekinės komplikacijos indeksą, t. y. skirtumą tarp poslinkio esant 67 N ir 89 N. Ši vertė taip pat paprastai neturėtų viršyti 2 mm.
Jei poslinkis yra didesnis nei 2 mm, galime kalbėti apie priekinio kryžminio raiščio plyšimą (priekinio kryžminio raiščio transplantatas).
Taip pat reikėtų atkreipti dėmesį, kad esant abiejų kelio sąnarių nestabilumui arba hipermobilumui, KT-1000 artrometro naudoti nepatartina.
Apibendrinant reikėtų pasakyti, kad naudojant šį artrometrą, be abejo, yra subjektyvumo elementas, priklausantis nuo daugelio parametrų, įskaitant tyrėją. Todėl pacientų tyrimą (jei įmanoma) turėtų atlikti vienas gydytojas.
KT-1000 pagalba galima nustatyti tik blauzdikaulio anteroposteriorinį poslinkį šlaunikaulio atžvilgiu, o šoninis nestabilumas neužfiksuojamas.
Magnetinio rezonanso tomografija
MRT yra informatyviausias iš neinvazinių tyrimo metodų, leidžiantis vizualizuoti tiek kelio sąnario kaulų, tiek minkštųjų audinių struktūras.
Sveikas priekinis kryžminis raištis visuose vaizduose turėtų būti rodomas mažo intensyvumo. Palyginti su tankesniu užpakaliniu kryžminiu raiščiu, priekinis kryžminis raištis gali būti šiek tiek nehomogeniškas. Dėl įstrižos orientacijos daugelis renkasi įstrižus vainikinius vaizdus. Jei priekinis kryžminis raištis plyšęs, MRT gali vizualizuoti pažeidimo vietą.
Priekinis kryžminis raištis gerai matomas šoniniuose pjūviuose blauzdikaulio tiesimo ir išorinės rotacijos metu. Priekinis kryžminis raištis yra ryškesnis nei užpakalinis, priekinio kryžminio raiščio skaidulos yra susisukusios. Skaidulų vientisumo nebuvimas arba jų chaotiška orientacija rodo raiščio plyšimą.
Visiškas priekinio kryžminio raiščio plyšimas labiau diagnozuojamas pagal netiesioginius požymius: blauzdikaulio poslinkį į priekį, per didelį užpakalinio kryžminio raiščio pasvirimą į užpakalį, banguotą priekinio kryžminio raiščio kontūrą.
Ultragarsinis tyrimas
Ultragarso privalumai yra maža kaina, saugumas, greitis ir labai informatyvūs minkštųjų audinių vaizdai.
Ultragarsas leidžia ištirti kelio sąnario minkštųjų audinių, kaulo ir kremzlės paviršiaus būklę pagal struktūros echogeniškumą, taip pat nustatyti audinių edemą, skysčių kaupimąsi sąnario ertmėje ar periartikulinius darinius pagal echogeniškumo sumažėjimą. Ultragarsas naudojamas kelio sąnario menisko, šoninių raiščių, kelio sąnarį supančių minkštųjų audinių struktūrų pažeidimams aptikti.
Artroskopija
Diagnostinėje artroskopijoje autoriai taiko standartinius metodus: anterolateralinį, anteromedialinį ir viršutinį patelinį lateralinį.
Priekinio kryžminio raiščio artroskopinis tyrimas apima priekinio kryžminio raiščio išvaizdos, paties raiščio sinovinės membranos vientisumo, kolageno skaidulų orientacijos ne tik raiščio prisitvirtinimo prie blauzdikaulio vietoje, bet ir išilgai, ypač šlaunikaulio prisitvirtinimo vietoje, įvertinimą. Jei priekinio kryžminio raiščio pažeidimo atvejais išilgai ir blauzdikaulio prisitvirtinimo vietoje su plyšusiu kaulo fragmentu artroskopinė diagnostika nesukelia ypatingų sunkumų, tai priekinio kryžminio raiščio intrasinovinių (intrastrumkalinių) šviežių ir senų sužalojimų diagnostika kelia didelių sunkumų. Taip yra dėl to, kad išoriškai iš pirmo žvilgsnio priekinis kryžminis raištis atrodo nepažeistas: sinovinė membrana nepažeista, priekinio kryžminio raiščio palpacija artroskopiniu kabliu rodo pilnavertės raiščio struktūros buvimą ir storį, priekinio „stalčiaus“ artroskopinis simptomas rodo pakankamą raiščio skaidulų įtempimą. Tačiau atidžiau ištyrus kapiliarų tinklą vidurinėje ir šlaunikaulio raiščio dalyse, taip pat atidarius raiščio sinovinę membraną, galima nustatyti raiščio skaidulų pažeidimą ir kraujavimų ar randinio audinio buvimą. Antrinis seno priekinio kryžminio raiščio intrasinovinio pažeidimo požymis yra sinovinio ir riebalinio audinio hipertrofija užpakalinio kryžminio raiščio šlaunikaulio dalyje ir šlaunikaulio tarpkrumplinio įdubimo skliaute („audinių augimo“ simptomas).
Kartais tik artroskopiškai galima užfiksuoti šiuos priekinio kryžminio raiščio pažeidimus:
- priekinio kryžminio raiščio pažeidimas šlaunikaulio prisitvirtinimo vietoje su kelmo susidarymu arba be jo;
- priekinio kryžminio raiščio intrasinovinis pažeidimas;
- priekinio kryžminio raiščio pažeidimas;
- retais atvejais – priekinio kryžminio raiščio pažeidimas tarpkrumplinio iškilimo srityje su kaulo fragmento lūžiu.
Gydymas priekinio kryžminio raiščio pažeidimai
Kompensuotos kelio sąnario priekinio nestabilumo formos atveju gydymas susideda iš imobilizacijos, po kurios atkuriamas sąnario mobilumas ir aktyviųjų stabilizatorių (raumenų) funkcijos.
Esant subkompensuotoms ir dekompensuotoms priekinio nestabilumo formoms, reikalinga chirurginė intervencija, kuria siekiama atkurti pirmiausia statinių stabilizatorių vientisumą. Gydymo kompleksas būtinai apima funkcinį gydymą, skirtą aktyviems stabilizatoriams sustiprinti.
Taip pat reikėtų pažymėti, kad dėl gydymo priemonių, daugiausia anteromedialinio nestabilumo atveju, galimi perėjimai iš subkompensuotos į kompensuotą formą, nes šiame anatominiame regione yra daugiausia antrinių stabilizatorių, o tai teigiamai veikia gydymo rezultatus.
Pacientų, kuriems nustatytas priekinis kelio sąnario nestabilumas, gydymas priklauso nuo daugelio veiksnių: amžiaus, profesinės veiklos rūšies, sportinio pasirengimo lygio, gretutinių sąnarinių traumų, nestabilumo laipsnio, pakartotinės traumos rizikos, laiko nuo traumos. Visų pirma, priekinio kryžminio raiščio plastinė rekonstrukcija plyšimo atveju indikuotina profesionaliems sportininkams, ypač esant gretutiniams kitų kelio sąnario struktūrų sužalojimams. Priekinio kryžminio raiščio rekonstrukcija taip pat rekomenduojama esant lėtiniam kelio sąnario nestabilumui.
Priekinės artroskopinės statinės stabilizavimo indikacijos yra pirminės ir pasikartojančios subkompensuotos ir dekompensuotos anteromedialinio (A2M1, A2M2, AZM1, AZM2, AZM3) ir anterolateralinio (A2L1, A2L2, A2L3, AZL1, AZL2, AZL3) nestabilumo formos ir tipai, taip pat negalėjimas kompensuoti patologijos konservatyviais gydymo metodais.
Sprendimas dėl priekinio kryžminio raiščio plastinės rekonstrukcijos pacientams, vyresniems nei 50 metų, priimamas atsižvelgiant į paciento amžių ir fizinio aktyvumo lygį, deformuojančios artrozės laipsnį. Priekinio kryžminio raiščio plastinė operacija rekomenduojama esant dideliam fizinio aktyvumo apribojimui dėl kelio sąnario nestabilumo.
Kiekvienu atveju sprendimas dėl chirurginio gydymo priimamas atsižvelgiant į individualias paciento savybes.
Šios būklės ir ligos laikomos kontraindikacijomis statinei stabilizacijai:
- III-IV laipsnio gonartrozės buvimas;
- sunki šlaunies raumenų hipotrofija;
- sąnario kontraktūra;
- laikotarpis po traumos yra daugiau nei 3 dienos ir mažiau nei 3 savaitės;
- infekcinės ligos;
- osteoporozė;
- apatinių galūnių kraujagyslių trombozė.
Indikacijų ir kontraindikacijų priekinio potrauminio nestabilumo chirurginiam gydymui nustatymo etape kartais iškyla dilema. Viena vertus, lėtinio nestabilumo pasekmės (šlaunies raumenų hipotrofija, deformuojanti artrozė) tampa kontraindikacijomis statinei stabilizacijai atlikti, o artroskopinė stabilizacija naudojant transplantatus su kaulų blokais padidina sąnarinės kremzlės apkrovą (dėl to deformuojančios artrozės progresuoja). Kita vertus, konservatyvūs metodai nesuteikia pakankamo stabilizuojančio poveikio, o tai taip pat prisideda prie deformuojančios artrozės vystymosi.
Kartais rekomenduojama atidėti operaciją, kol padidės kelio sąnario judesių amplitudė, o tai gali užtrukti 2–3 savaites. Operacijos atidėjimas ūminėje fazėje sumažina komplikacijų, susijusių su kelio sąnario judesių amplitudės atkūrimu po chirurginio gydymo, riziką reabilitacijos priemonių metu.
Autotransplantato ir fiksavimo metodo pasirinkimas
Dažniausiai priekinio kryžminio raiščio rekonstrukcijai naudojami autotransplantai yra girnelės sausgyslė, pusmembraninė ir malonės sausgyslė, o retais atvejais – Achilo ir keturgalvio raumens sausgyslės. Centrinis girnelės sausgyslės trečdalis su dviem kauliniais blokais išlieka dažniausiai pasitaikančiu autotransplantu priekinio kryžminio raiščio rekonstrukcijai sportininkams. Keturgalvio raumens sausgyslė su vienu kauliniu bloku arba be kaulinio bloko vis dažniau naudojama kaip autotransplantas priekiniam kryžminiam raiščiui pakeisti. Dažniausiai CITO metu naudojama automedžiaga priekinio kryžminio raiščio transplantacijai yra centrinis girnelės sausgyslės trečdalis. Šis transplantatas turi du kaulinius blokus (iš girnelės ir blauzdikaulio gumburėlio), kad būtų užtikrinta pirminė patikima standi fiksacija, kuri palengvina ankstyvą apkrovimą.
Girnelės sausgyslės autotransplantacijos privalumai yra šie.
- Paprastai girnelės raiščio plotis leidžia paimti bet kokio reikiamo pločio ir storio autotransplantą. Paprastai transplantato plotis yra 8–10 mm, tačiau kartais, pakartotinės rekonstrukcijos atvejais, reikalingas plotis gali siekti 12 mm.
- Girnelės raištis visada yra prieinamas kaip automedžiaga ir turi nedidelių anatominių skirtumų. Tai leidžia techniškai paprastai surinkti automedžiagą bet kuriuo metu.
- Kauliniai blokai leidžia tvirtai pritvirtinti transplantatą, pavyzdžiui, naudojant tarpinius varžtus, įsukamus tarp kaulinio bloko ir kaulinio tunelio sienelės. Šis metodas užtikrina labai aukštą pirminę fiksaciją.
Kai kurių autorių teigimu, autotransplantato iš pussausgyslių ir malonės raumenų sausgyslių naudojimas padidina patologinę blauzdikaulio išorinę rotaciją iki 12 %. Priekinio kryžminio raiščio rekonstrukcijos sėkmė labai priklauso nuo transplantato biologinio pertvarkymo.
Dėl raiščio juostelės su kauliniais blokais pašalinimo iš girnelės ir blauzdikaulio gumburėlio ši vieta tampa skausminga. Nors kaulo defektą galima uždaryti kempine kaulais, ne visada įmanoma tinkamai uždaryti defektą minkštaisiais audiniais, ypač jei pirminis sužalojimas sukėlė rando susidarymą aplink sausgyslę.
Kadangi kaulinis blokas imamas iš blauzdikaulio gumburėlio, kuris yra svarbus kelio atramai, kai kurie pacientai (imtynininkai, menininkai, dvasininkai ir kt.) gali skųstis skausmu tiesioginės kelio sąnario apkrovos metu arba negalėjimu paremti kelio. Yra pastebėta, kai pacientas po operacijos nesiskundžia kelio sąnario nestabilumu ir nepakankama galūnės funkcija, tačiau dėl šios komplikacijos yra priverstas nutraukti arba apriboti savo įprastą profesinę veiklą. Todėl geras rezultatas grindžiamas ne tik stabilumu.
Centrinio traumatologijos ir ortopedijos instituto sporto ir baleto traumų klinikoje pirmenybė teikiama autograftų iš girnelės raiščio su dviem kaulų blokais naudojimui ir jų fiksavimui interferenciniais varžtais.
Po diagnostinės artroskopijos atliekama priekinė statinė kelio sąnario stabilizacija laisvu autotransplantatu iš girnelės raiščio, siekiant nustatyti intervencijos apimtį ir tipus.
Autotransplantatas paprastai paimamas iš ipsilateralinės galūnės, kad būtų išsaugota kontralateralinė galūnė kaip atrama. Pirmiausia kaulo blokas paimamas iš blauzdikaulio gumburėlio, o tada iš girnelės. Vienas iš kaulo blokų turi būti pakankamai didelis, kad jį būtų galima pritvirtinti šlaunikaulio tunelyje.
Siekiant sumažinti kaulo bloko skilimo tikimybę ir donoro vietos pažeidimo dydį, imami trapecijos formos autotransplantato kaulo fragmentai; tokį kaulo bloką lengviau apdoroti gofravimo replėmis, kurios suteikia transplantatui apvalią formą, kartu sumažinant girnelės lūžio riziką.
Tokį autotransplantą lengviau įdiegti intraossealiniuose tuneliuose. Autotransplantas pirmiausia nupjaunamas nuo blauzdikaulio gumburėlio, o tada nuo girnelės.
Naudojant artroskopinį suspaudimą, kaulų blokams suteikiama apvali forma.
Kartu su autotransplantato paruošimu nustatoma optimali (izometrinė) blauzdikaulio tunelio padėtis. Šiuo tikslu naudojama speciali stereoskopinė sistema (stereoskopinės sistemos kampas yra 5,5°). Tunelis centruojamas, sutelkiant dėmesį į likusią priekinio kryžminio raiščio blauzdikaulio dalį, o jei jo nėra, į sritį tarp tarpkrumplinio eminencijos gumburėlių arba 1-2 mm už jų.
Jo skersmuo kinta priklausomai nuo autotransplantacijos dydžio (jis turėtų būti 1 mm didesnis nei transplantacijos skersmuo). Nurodyto skersmens grąžtu suformuojamas intrakaulinis tunelis (griežtai išilgai stipino, kitaip kanalas išsiplės). Sąnarys kruopščiai nuplaunamas, kad būtų pašalintos kaulų drožlės. Blauzdikaulio kanalo išėjimo kraštui išlyginti naudojamas artroskopinis šiurkštumas.
Kitame etape grąžtu nustatomas šlaunikaulio įkišimo taškas į šoninį šlaunikaulio krumplį (5–7 mm nuo užpakalinio krašto) dešiniojo kelio sąnario ties 11 val. Revizinių rekonstrukcijų metu paprastai naudojamas „senasis“ kanalas su nedideliais padėties pakeitimais. Kaniliuotu grąžtu gręžiamas šlaunikaulio kanalas; jo gylis neturėtų viršyti 3 cm. Baigus gręžti kanalą, šlaunikaulio kanalo kraštai apdorojami artroskopiniu dildžiu.
Kai kuriais atvejais atliekama tarpkrumplinio įpjovos plastinė chirurgija (gotikinė arka, tarpkrumplinio įpjovos rampa).
Prieš įvedant autotransplantatą į kaulų tunelius, visi kaulų-kremzlių fragmentai iš sąnario ertmės pašalinami artroskopiniu spaustuku ir kruopščiai nuplaunant sąnarį.
Susiūtas transplantatas įkišamas į intraossealinius tunelius ir fiksuojamas šlaunikaulio tunelyje interferenciniu varžtu.
Po transplantato šlaunikaulio galo fiksavimo, sąnarys plaunamas antiseptikais, kad būtų išvengta pūlingų komplikacijų.
Tuomet operuota apatinė galūnė pilnai ištiesiama ir fiksuojama blauzdikaulio kanale, būtinai pilnai ištiesiant kelio sąnarį. Siūlai ištraukiami išilgai kanalo ašies, artroskopas įkišamas į apatinio blauzdikaulio vartus, fiksavimo varžtu taškas ir kryptis nustatomas adata (jei kaulinis audinys šioje srityje kietas, įkišamas kardas). Įsukant varžtą, pagal sriegių padėtį ir įtempimą stebimas kaulo bloko poslinkis, kad jis nebūtų išstumtas iš kanalo į sąnario ertmę. Kitame etape, naudojant artroskopą, vizualizuojama, ar kaulo blokas išsikiša į sąnarį dėl savo poslinkio išilgai kanalo ašies, kai priveržiamas varžtas (todėl geriau naudoti savaime užsiveržiantį varžtą), tada naudojant artroskopą įvertinamas kaulo bloko sukibimo su kaulo tunelio sienele laipsnis, po kurio varžtas pilnai priveržiamas.
Jei pradinis autotransplantato su kauliniais blokais ilgis viršija 10 cm, yra didelė tikimybė, kad kaulinis blokas išsikiša iš blauzdikaulio kanalo.
Norint išvengti skausmo kelio ir šlaunikaulio sąnaryje pooperaciniu laikotarpiu, po fiksacijos nukandama išsikišusi kaulo bloko dalis.
Prieš uždarant minkštaisiais audiniais, aštrūs išsikišę kaulo kraštai ir kampai išlyginami šepetėliu, o tada minkštieji audiniai susiuvami.
Toliau atidžiai apžiūrėkite blauzdikaulio varžto sritį, ar nėra kraujavimo; jei reikia, atlikite kruopštų hemostazę naudodami krešėjimą.
Kontrolinės rentgeno nuotraukos dviem projekcijomis daromos tiesiai operacinėje.
Žaizdos sandariai susiuvamos sluoksniais; nerekomenduojama įrengti drenažo, nes jis tampa infekcijos patekimo tašku; prireikus (sąnaryje atsiranda efuzija), kitą dieną atliekama sąnario punkcija.
Prie operuotos galūnės uždedamas pooperacinis įtvaras su 0-180° fiksacija.
Po operacijos sąnariui taikoma šalčio sistema, kuri žymiai sumažina tokių komplikacijų kaip paraartikuliarinė edema ir sąnario išsiliejimas skaičių.
Centrinis traumatologijos ir ortopedijos institutas pirmą kartą Rusijoje pradėjo naudoti universalesnį autotransplantų tvirtinimo metodą su „Rigidfix“ polilaktinės rūgšties kaiščiais ir naujausios kartos „Mi-La-Gro“ interferenciniu varžtu, skirtu transplantatams su kaulų blokais. Metodo universalumas slypi tame, kad jis taikomas tiek minkštųjų audinių transplantatams, tiek transplantatams su kaulų blokais. Metodo privalumai yra tai, kad nėra rizikos pažeisti autotransplanto minkštųjų audinių dalį kaulų blokais fiksavimo metu, standi fiksacija ir problemų dėl tvirtinimo kaiščių išėmimo dėl jų rezorbcijos nebuvimas. Pirminės fiksacijos standumą ir glaudų transplantato kaulų blokų prigludimą užtikrina kaiščių brinkimas ir dėl to atsirandantis suspaudimas.

