Medicinos ekspertas
Naujos publikacijos
Minkštas šankras
Paskutinį kartą peržiūrėta: 29.06.2025

Visas „iLive“ turinys yra peržiūrėtas medicinoje arba tikrinamas, kad būtų užtikrintas kuo didesnis faktinis tikslumas.
Mes turime griežtas įsigijimo gaires ir susiejamos tik su geros reputacijos žiniasklaidos svetainėmis, akademinių tyrimų institucijomis ir, jei įmanoma, medicininiu požiūriu peržiūrimais tyrimais. Atkreipkite dėmesį, kad skliausteliuose ([1], [2] ir tt) esantys numeriai yra paspaudžiami nuorodos į šias studijas.
Jei manote, kad bet koks mūsų turinys yra netikslus, pasenęs arba kitaip abejotinas, pasirinkite jį ir paspauskite Ctrl + Enter.
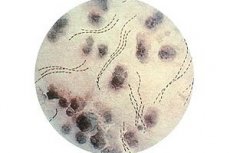
Venereologams dažnai tenka susidurti su tokia liga kaip minkštasis šankras, kuris yra lytiškai plintanti lytinių organų opa. Bakterija – patologijos sukėlėjas – patekusi į minkštuosius audinius sukelia atviros žaizdos, vadinamos minkštuoju šankra, susidarymą.
Epidemiologija
Minkštasis šankras endeminis daugelyje Afrikos, Azijos ir Lotynų Amerikos šalių. Europoje ir Jungtinėse Amerikos Valstijose ši liga yra daug retesnė. Pavyzdžiui, maždaug prieš dešimt metų Amerikos diagnostikai užregistravo beveik 30 minkštojo šankro atvejų pacientams. Prieš penkerius metus tokių atvejų buvo tik penkiolika.
Kasmet pasaulyje lytinių organų opų infekcijų skaičius siekia apie dvidešimt milijonų atvejų. Pirmąją vietą šiame sąraše užima sifilis, po jo seka herpeso virusas. Minkštasis šankras kasmet registruojamas šešiems milijonams pacientų. Liūto dalis tenka besivystančių šalių gyventojams. Maždaug 10 % pacientų minkštasis šankras nustatomas kartu su herpeso virusu, sifiliu ir ŽIV infekcija.
Vyrai dažniau susiduria su minkštosios šankros problema: pagal statistiką, trims sergantiems vyrams tenka viena užsikrėtusi moteris. Vidutinis minkštosios šankros pacientų amžius yra trisdešimt metų.
Priežastys minkštasis šankras
Minkštąją šankrą (dar vadinamą chancroid) sukelia Haemofilus ducreyi. Šis patogenas pirmą kartą buvo aprašytas 1887 m. ir buvo aktyviai tiriamas kitus penkerius metus. Vėliau infekciją tyrusių mokslininkų vardai buvo įtvirtinti jos pavadinime – kitaip bacila vadinama Streptobacillus Ducrey-Unna-Petersen. [ 1 ]
Minkštųjų šankrų sukėlėjai pažeistoje srityje užima būdingą vietą, išsidėstę eilėmis lygiagrečiai viena kitai. Specialistai kalba apie tokių eilių panašumą į „grandines“ arba „žuvų paketus“. Pačių lazdelių galiukai yra suapvalinti, vidurinėje dalyje yra pertempimas. Vidutinis lazdelės ilgis yra apie 1,8 µm, o storis – 0,5 µm.
Minkštasis šankras dažniausiai užsikrečiamas lytinių santykių metu su sergančiu asmeniu: patogenas patenka į audinį per mikropažeidimus arba nusėda ant lytinių organų gleivinių.
Bacila, minkštosios šankros sukėlėjas, gerai išgyvena žemoje temperatūroje ir yra atsparus chemikalams. Tačiau esant aukštesnei nei +40 °C temperatūrai, bacila žūsta.
Minkštąja šankre užsikrečiama daugiausia lytinio kontakto metu. Retais atvejais pasitaiko ir kitų užsikrėtimo būdų, pavyzdžiui, nuo sveikatos priežiūros darbuotojų, gydančių sergančius pacientus, arba gimdymo metu (infekcija perduodama iš motinos kūdikiui). [ 2 ]
Rizikos veiksniai
Papildomi rizikos veiksniai yra šie:
- Nedoras gyvenimo būdas, dažni palaidi lytiniai santykiai;
- Alkoholio ir narkotikų priklausomybė;
- Homoseksualus gyvenimas;
- Išsilavinimo stoka, žinių apie higieną ir tinkamą seksualumą stoka.
Kitas veiksnys, galintis prisidėti prie minkštosios šankros vystymosi, yra vyrų apipjaustymas neišsivysčiusiose šalyse, nors aiškios pagrįstos informacijos nepateikiama.
Pathogenesis
Pagrindinis minkštosios šankros sukėlėjo perdavimo būdas laikomas lytiniu. Užsikrėsti galima nepriklausomai nuo lytinio akto tipo: bacila gali plisti iš žmogaus žmogui lytinių organų, analinio ir oralinio kontakto metu.
Kiti perdavimo būdai yra retesni, pvz., atliekant medicinines manipuliacijas ir kt.
Minkštosios šankros sukėlėjas patenka į poodinę ertmę per epitelio angas – pvz., per nedidelius įbrėžimus, mikropažeidimus, odos traumas, kurios gali atsirasti to paties lytinio kontakto metu. Prasiskverbęs pro odos barjerą, minkštosios šankros bacila inokuliuotoje vietoje suformuoja daugybę uždegiminių darinių: makrofagus, dendritines ląsteles ir polimorfinius neutrofilus. Tuo pačiu metu stimuliuojama interleukinų 6 ir 8 gamyba epidermio ir dermos ląstelėse. Dėl tokių aktyvių procesų susidaro židininis abscesas – savotiška intraderminė pustulė. Uždegiminė reakcija sukelia skysčio išskyros susidarymą opos ertmėje. Šiame skystyje dideliais kiekiais yra minkštosios šankros sukėlėjų, todėl jis ypač pavojingas sveikam žmogui, nes gali sukelti ligą ne tik lytinių santykių metu, bet ir kontaktuojant „oda prie odos“.
Minkštajam šankrui būdingų opinių defektų susidarymą sukelia transmuralinis toksinas, kuris provokuoja mieloidinių ląstelių, epitelio ląstelių, pirminių fibroblastų ir keratinocitų apoptozę ir nekrozę. Minkštojo šankro simptomai sustiprėja dėl specifinių bacilos savybių: ji gali išvengti fagocitozės, o tai lemia lėtą opinių defektų gijimą. [ 3 ]
- Minkštosios šankros inkubacinis laikotarpis
Dauguma žinomų lytiškai plintančių ligų turi savo inkubacinį periodą, ir minkštoji šankerė nėra išimtis. Streptobaciloms pasireikšti reikia nuo trijų iki dešimties dienų (vyrams simptomai paprastai pasireiškia anksčiau, o moterims – vėliau). Labai retais atvejais šis laikotarpis pailgėja iki vieno mėnesio, tačiau gali būti sutrumpintas ir iki 1–2 dienų.
- Užsikrėtimo rizika lytinio kontakto metu su minkštaisiais šankrais
Apskaičiuota, kad užsikrėtimo rizika po lytinių santykių su sergančiu partneriu yra apie 50 %, tai priklauso nuo ligos stadijos, imuninės sistemos būklės ir daugelio kitų priežasčių.
Simptomai minkštasis šankras
Galima lengvai ir nebrangiai apibūdinti, kaip atrodo minkštasis šankras. Pirmieji požymiai pradeda ryškėti beveik iš karto po inkubacinio laikotarpio, kai infekcinis agentas pradeda intensyviai daugintis. Pažeistoje vietoje atsiranda mažas kruvinas burbulas, aiškiai apibrėžtas, tankus. Po kelių dienų burbulas atsidaro, susidaro opa, iš kurios gali išsiskirti nedidelis kiekis pūlingų išskyrų. Opa paprastai būna netaisyklingos konfigūracijos, jos skersmuo yra apie 10–30 mm. Palaipsniui, skausmingam procesui stiprėjant, šie matmenys didėja ne tik pločio, bet ir gylio atžvilgiu.
Ligos simptomai šiek tiek skiriasi, priklausomai nuo paciento lyties. Vyrams minkštasis šankras susidaro kaip mažas rausvas guzelis lytinių organų srityje. Po kurio laiko guzelio vietoje atsiveria žaizdos paviršius – šis procesas vyksta gana greitai, per kelias dienas. Opinis defektas gali atsirasti bet kurioje lytinių organų dalyje ir net kapšelyje.
Moterims minkštasis šankras dažniau pasireiškia keliais būdais: lytinių lūpų srityje arba tarp jų, prie išangės arba ant viršutinės šlaunies dalies atsiranda keli rausvi iškilimai. Kai iškilimai virsta opomis, šlapinantis ar tuštinantis jaučiamas nemalonus deginimo pojūtis.
Simptomai, būdingi tiek moterims, tiek vyrams:
- Opinis defektas yra vidutiniškai 10–30 mm dydžio, tačiau apleistose situacijose gali siekti 50 mm;
- Opa palpuojant būna minkšta, kraštai gelsvai pilkšvi;
- Lengvai paspaudus, matomi maži kraujo lašeliai;
- Skausmas lytinių santykių metu;
- Kas antrą minkštojo šankro atvejį pastebimas kirkšnies srities patinimas;
- Pastebimas limfmazgių padidėjimas, kuris ypač pastebimas pažengusiais ligos atvejais.
Diagnozės metu reikėtų atsižvelgti į tai, kad vienu metu gali egzistuoti kelios lytiškai plintančios infekcijos. Pavyzdžiui, minkštasis šankras dažnai aptinkamas sergant sifiliu, ŽIV infekcija. Šiose situacijose simptomai visada yra platesni ir reikalauja privalomos laboratorinės diferencinės diagnostikos.
Minkštas šankras dažniausiai pastebimas šiose kūno vietose:
- Apyvarpė;
- Vainikinė vaga;
- Varpos frenulum;
- Iš šlaplės kempinių;
- Navikulinė duobė;
- Lytinės lūpos.
Neatmetama ir kitų lokalizacijų, kurias galima pavadinti netipinėmis, atsiradimo tikimybė. Viskas priklauso nuo to, kur prasiskverbė infekcija. Taigi, kartais išangės srityje atsiranda opų ir įtrūkimų. Kai kuriems pacientams diagnozuojamas minkštasis šankras ant lūpos, burnos ertmėje (pavyzdžiui, jei infekcija įvyko po oralinio lytinio akto). Medicinos darbuotojams, atlikusiems procedūras pacientams, sergantiems minkštuoju šankra, opiniai defektai atsirado viršutinių galūnių rankų ir pirštų srityje. [ 4 ]
Etapai
Klinikinių stebėjimų metu ekspertai nustatė kelis minkštųjų šansų vystymosi etapus:
- Inkubacinis laikotarpis (vidutiniškai trunka 3–10 dienų, tačiau gali būti išimčių).
- Eriteminė-papulinė stadija yra pradinė minkštosios šankros stadija, pasireiškianti eritemos susidarymu – dėme, kuri maždaug per dieną virsta mazginiu dariniu.
- Pustulės stadija yra laikotarpis, kai mazgelis virsta pūsle, kuri atsiveria per 1–2 dienas.
- Opos stadija – atidarius lizdinę plokštelę, susidaro opinis defektas, kuris egzistuoja kelias savaites.
- Gijimo ir rando susidarymo etapas – trunka kelias savaites, kol pažeisto audinio vietoje susidaro randas.
Formos
Pagal etiologinius, lokalizacijos ir kitus požymius, minkštasis šankras skirstomas į kelias rūšis: [ 5 ]
- Difteroidiniam tipui būdingas pilkšvai žalios spalvos apnašų buvimas opos pagrinde, kurį lemia infekcinių agentų maišymasis. Šio tipo minkštajai šankerei būdinga ilgalaikė eiga.
- Gangreninis tipas atsiranda dėl anaerobinės floros buvimo, ligos procesas plinta į gilius audinius, o tai dažnai sukelia septines komplikacijas.
- Piltuvo formos tipas turi darinio išvaizdą su pūlingos žaizdos lazdele. Dažniausiai šis variantas lokalizuotas varpos galvos vagos srityje. Išvaizda jis turi daug bendro su sifiliniu kietu šankriu, todėl būtina atlikti kruopščią diferencinę diagnozę.
- Folikulinis tipas išsivysto, kai infekcija patenka į riebalinių liaukų sistemą. Susidaro daug mažų, iki 2-3 mm skersmens opelių. Patologija dažniau aptinkama ant mažųjų lytinių lūpų ir varpos galvutės vagos.
- Mišrus tipas yra sifilinės infekcijos ir sukėlėjo – minkštosios šankro – mišinio rezultatas. Klinikinis ligos vaizdas būdingas dviem patologijoms vienu metu: pirmiausia susidaro minkštosios šankro požymiai, o vėliau – kietosios. Opinio defekto apačioje susidaro sustorėjimas, pažeidžiantis netoliese esančius limfinius indus.
- Serpinginozės tipas yra ypač ilgalaikis ir sunkiai gydomas.
- Fagedeniniam tipui būdingas gilus infekcijos įsiskverbimas, kuris gali būti dėl kauterizacijos ar kitų organizmo problemų, ypač tuberkuliozės ar priklausomybės nuo alkoholio.
Komplikacijos ir pasekmės
Specialistai nustato keletą komplikacijų, kurios gali išsivystyti pacientams, sergantiems minkšta šankra:
- Limfangiitas - limfovaskulinis uždegimas, kurį išprovokuoja minkštasis šankras, kai patologija prasiskverbia į audinius;
- Limfadenitas yra uždegiminis procesas limfmazgiuose;
- Fimozė yra „vyriška“ komplikacija, kuriai būdinga apyvarpės deformacija ir susiaurėjimas, dėl kurio kyla problemų atidengiant varpos galvutę;
- Parafimozė – savo ruožtu, fimozės komplikacija, kai varpos galvutę suspaudžia apyvarpės žiedas;
- Minkšta šankro gangrena - minkštųjų audinių nekrozės ir atmetimo procesas, kurį papildomai gali apsunkinti sepsis ir trombozė;
- Serpingiozė chancroid - laipsniškas minkštojo chancre dydžio padidėjimas, susidarant randiniam audiniui jo centrinėje dalyje;
- Fagedeninė šankroidė yra gangreninės minkštosios šankrės komplikacija, kurios metu susidaro šašas ir po juo esančiuose audiniuose išsivysto pūlingas uždegimas.
Svarbu suprasti, kad savarankiški bandymai diagnozuoti ir gydyti minkštąją šankrą, šankrą yra labai nepageidaujami ir gali sukelti rimtų ir net ūmių neigiamų pasekmių. Todėl nereikėtų rizikuoti ir geriau nedelsiant – ir kuo anksčiau – kreiptis į specialistą.
Diagnostika minkštasis šankras
Minkštos šankro diagnostikos procedūros atliekamos etapais:
- Anamnezinių duomenų rinkimas (ligos vystymosi greitis, pirmieji požymiai, lytinio gyvenimo ypatumai ir kt.).
- Paciento odos, lytinių organų tyrimas.
- Laboratoriniai tyrimai: OAC (minkštajame šankre nustatomas padidėjęs imunocitų kiekis, pagreitėjęs COE), biochemija (uždegiminis baltymas), tepinėlis mikroflorai, sėjos ir serologinių reakcijų atlikimas.
Floros tepinėlis imamas tiesiai iš pažeistos vietos, kuri gali būti opinis ar erozinis defektas, papulė ir kt. Medžiaga užtepama ant stiklinės plokštės ir tiriama mikroskopu. Kai kuriais atvejais, siekiant geriau identifikuoti infekciją, reikalingas preliminarus preparato dažymas.
Sėja būtina galutinei diagnozei nustatyti, ypač jei kyla abejonių dėl jos, taip pat jautrumo antibiotikų terapijai nustatymui. Paimama dalis patologinių išskyrų iš infekcinio židinio, užpilama ant maistinės terpės, dedamos į specialią laboratorinę lėkštelę. Tokia terpė sudaro optimaliausias sąlygas patogenui vystytis, todėl ant jos pradeda augti bakterijų kolonijos. Tame pačiame inde dedami antibakteriniai vaistai infekcijos tapatybei nustatyti ir diagnozei patikslinti. Kaip pagrindiniai vaistai bus rekomenduojami vaistai, kurie turės maksimalų destruktyvų poveikį patogenui.
Serologinė reakcija yra infekcinės ligos nustatymo metodas, kuris gali pasireikšti dviem variantais:
- Antikūnų nustatymas paciento kraujyje. Kai į organizmą patenka infekcinis agentas, suveikia imuninė gynyba, kurios dėka gaminami antikūnai, skirti sunaikinti svetimkūnį. Jei kraujyje yra antikūnų, vadinasi, yra infekcija.
- Antigenų aptikimas. Reakcijos esmė yra ta, kad dalis biopreparato dedama į antikūnais praturtintą serumą. Teigiamą rezultatą rodo antigenų ir antikūnų sukibimas bei jų nusėdimas.
Instrumentinė diagnostika nėra lemiama, o naudojama tik kaip pagalbinis metodas. Galima atlikti cistoskopiją, kolposkopiją, ultragarsinį tyrimą. [ 6 ]
Diferencialinė diagnostika
Diferencinė diagnozė atliekama su kitomis patologijomis, kurias lydi opinių defektų susidarymas ant odos ir (arba) gleivinių.
- Minkštuosius ir kietuosius šankus sukelia skirtingi patogenai: minkštuosius šankus – Haemophilus ducreyi, o sifilinio kietojo šankro atveju – blyškioji treponema. Taip pat yra išorinių skirtumų: kietojo šankro opinis defektas yra apvalios formos, blizgančiu dugnu ir tankiu pagrindu. Nėra raudono uždegiminio krašto, skausmo ar patinimo.
- Kirkšnies limfogranulomatozei būdingas infekcijos plitimas į kirkšnies, šlaunikaulio, klubakaulio ir giliuosius dubens limfmazgius. Sukėlėjas dažniausiai yra chlamidijos sukėlėjas. Diagnozė nustatoma remiantis ne tik klinikiniais požymiais, bet ir laboratorinės diagnostikos rezultatais.
- Gonorėją sukelia gonokokai, pažeidžiantys šlaplės kanalą, makštį, gimdos kaklelį, tiesiąją žarną, burnos ryklę ir akių junginę. Jaučiamas skausmas, deginimas ir diskomfortas lytinių organų srityje ir šlaplėje, atsiranda pūlingų ar gleivingų išskyrų iš šlaplės. Abscesų susidarymas nebūdingas.
- Mikoplazmozę ir ureaplazmozę sukelia oportunistinė flora – lytinių organų mikoplazmos, todėl gydymas joms nustatyti skiriamas ne visada, o tik esant nusiskundimams (išskyros iš lytinių takų, šlapinimosi sutrikimai ir kt.). Opiniai pažeidimai šioms ligoms nebūdingi.
- Kirkšnies granulomą (venerinę granulomą, opinę granulomą, donovanozę) sukelia Calymmatobacterium granulomatis bacila. Pirmieji klinikiniai patologijos požymiai yra poodinių skausmingų 30–40 mm skersmens mazgelių susidarymas, kurie palaipsniui didėja. Liga linkusi į autoinfekciją – bet kurios kūno srities užkrėtimą nuo pirminio židinio. Lemiamą reikšmę diagnozei suteikia laboratoriniai metodai.
- Chlamidiozė sukelia bakterija Chlamydia trachomatis. Sergantys chlamidiozė dažniausiai skundžiasi apatinės pilvo dalies skausmu, dizurija, kruvinomis ir pūlingomis išskyromis iš gimdos kaklelio kanalo, makšties ar šlaplės. Taip pat gali būti odos hiperemija šalia išangės, junginės ir ryklės gleivinės paraudimas. Chlamidiozė gali būti diagnozuojama kaip savarankiška liga, tačiau ji taip pat gali būti derinama, pavyzdžiui, su minkštaisiais šankrais.
- Trichomoniozę sukelia Trichomonas vaginalis: išsivysto gleivinės ir odos, taip pat pažeisto organo subepitelinio sluoksnio uždegimas. Būdingas niežulys, deginimas, patinimas, erozijos ir opos išoriniuose lytiniuose organuose ir vidinėje šlaunies pusėje. Diagnozė nustatoma remiantis serologinių ir mikrobiologinių tyrimų rezultatais.
- Molluscum contagiosum yra parazitinė liga, kuriai būdingas daugybinių papulių atsiradimas. Jų pagrindinė lokalizacija yra anogenitalinė sritis. Papulės centre turi būdingą įdubimą, o paspaudus išsiskiria varškės masės išskyros. Skausmas nebūdingas, kartais pacientai skundžiasi niežuliu.
Gydymas minkštasis šankras
Kaip gydomas minkštasis šankras? Gydytojai mano, kad veiksmingiausias yra antibiotikų ir sulfonamidų vartojimas. Taigi, naudojami plataus veikimo spektro antibiotikai, galintys paveikti tiek bacilinę florą, tiek spirochetas, ypač šviesiąją treponemą, kuri sukelia sifilio vystymąsi.
Priklausomai nuo ligos sunkumo, visiškas išgydymas pastebimas tik po kelių savaičių aktyvaus gydymo. Tai nėra vaistų vartojimo pabaiga: pacientui skiriamas profilaktinis vaistų kursas. [ 7 ]
Tarp vietinio poveikio vaistų pirmenybė teikiama tokioms priemonėms:
- Sulfonamido tepalai;
- Losjonai ir vonios su kalio mangano rūgšties tirpalu;
- Gydymas antiseptikais (Furacilin ir kt.).
Kineziterapija (pvz., ultragarsas) aktyviai naudojama kaip pagalbinis gydymo metodas.
Detoksikacijos gydymas skiriamas sunkiai progresavusia ligos eiga. Esant ryškiam imuninės sistemos slopinimui, tikslinga vartoti imunomoduliatorius.
Vaistai
Tarp sulfonamidų grupės vaistų nuo lengvo šankro dažniausiai pasirenkami sulfadimetoksinas arba biseptolis.
Tetraciklinas, azitromicinas, gentamicinas, ciprofloksacinas, ceftriaksonas tinka antibiotikų terapijai.
IUSTI, Tarptautinė lytiškai plintančių ligų kontrolės organizacija, kartu su Ligų kontrolės centru nustatė šiuos rekomenduojamus pacientų, sergančių minkštaisiais šankrais, gydymo režimus:
- Pirmos eilės terapija:
- Ceftriaksonas kaip vienkartinė 250 mg injekcija į raumenis;
- Arba azitromicinas, vartojamas per burną po 1 g vieną kartą.
- Antroji terapinė linija:
- Ciprofloksacinas, vartojamas per burną po 500 mg du kartus per parą tris dienas;
- Arba eritromicinas, vartojamas per burną po 500 mg keturis kartus per dieną vieną savaitę.
Jei limfmazgiuose išsivysto abscesai, atliekama adatinė aspiracija su tolesniu drenažu.
Ceftriaksonas leidžiamas vartoti minkštųjų šankrų gydymui vaikystėje ir nėštumo metu. Galimas šalutinis poveikis: alerginiai bėrimai, mikozė, virškinimo ir kepenų bei tulžies takų sutrikimai.
Ciprofloksacinas neskiriamas nėštumo ir žindymo laikotarpiu, taip pat vaikams iki 18 metų. Šiais laikotarpiais pirmenybė teikiama gydymo režimams su ceftriaksonu ir eritromicinu.
Lokaliai, šiltos vonios su kalio permanganato 1:5000 tirpalu, gydymas sulfonamidų milteliais, aliejinėmis suspensijomis, antibakteriniais tepalais. Kilus fimozės komplikacijoms, apyvarpės maišelis plaunamas kalio mangano rūgšties tirpalu ir į jį suleidžiama 10 % aliejinės sulfonamidų suspensijos. Parafimozės atveju galva perstatoma, o ypatingais atvejais – išpreparuojamas įdubimo žiedas.
Tarp sulfonamidų veiksmingais laikomi Biseptolis, Bactrim, Seprinas. Šie vaistai vartojami per burną po 2 tabletes du kartus per dieną 1-2 savaites. Galimas šalutinis poveikis: alerginės reakcijos, pykinimas, žarnyno motorikos sutrikimai, galvos skausmas.
Išoriškai naudojami sulfonamidų tepalai ir kremai (Levomekol ir kt.) arba sulfatiozolis, norsulfazolas vandeninės košės masės pavidalu.
Vitaminai
Lengvo šankro atveju optimalu kasdien vartoti multivitaminų kompleksinį preparatą su mineralais, kuriame yra 1–2 sveikam žmogui rekomenduojamos naudingų medžiagų paros dozės. Tinkamiausią preparatą iš vaistinėse parduodamų rekomenduos infekcinių ligų specialistas arba terapeutas.
Daugumai pacientų, sergančių lytiškai plintančiomis ligomis, trūksta tokių medžiagų kaip vitaminai A ir E, B6 ir B12 bei cinkas. Tuo pačiu metu nereikėtų pamiršti ir multivitaminų vartojimo kontraindikacijų.
Alternatyva sudėtingų preparatų vartojimui gali būti mitybos gerinimas, praturtinant ją augaliniu vitaminizuotu maistu. Daugelyje trečiojo pasaulio šalių, kur minkštoji šankra yra ypač dažna liga, tokia pagerinta dieta laikoma viena svarbiausių terapinių priemonių. Rekomenduojama praplėsti mitybą pilno grūdo produktais, košėmis, augaliniais aliejais, daržovėmis, uogomis ir vaisiais, jūros gėrybėmis ir riešutais.
Kineziterapijos gydymas
Kai pažeidžiami limfmazgiai, gydytojas gali skirti kineziterapijos procedūras. Vienalaikis fizinių veiksnių ir vaistų poveikio taikymas pagreitina atsigavimą, sustabdo uždegiminio proceso vystymąsi, sumažina klinikinio vaizdo sunkumą. Paprastai gydytojas paskiria vieną iš šių manipuliacijų:
- UHF terapija – tai itin aukšto dažnio impulsinio arba nuolatinio elektrinio lauko poveikis, dėl kurio išsiplečia kraujagyslės ir leukocitai patenka į infekcijos paveiktas vietas. Dėl to sustiprėja vietinė antibakterinė imuninė apsauga ir išnyksta patinimas.
- Lazerio terapija – tai šviesos bangų poveikis, dėl kurio pagerėja mikrocirkuliacija ir trofika uždegimo židinyje. Procedūra pasižymi priešuždegiminiu ir dekongestantiniu poveikiu, pagreitina pažeistų audinių atsistatymą.
- Galvanizavimas susideda iš vienu metu veikiančios žemo dažnio elektros srovės ir žemos įtampos, kuri leidžia pradėti reikiamas biochemines reakcijas. Dėl to išnyksta skausmas limfmazgiuose, pagerėja kraujotaka uždegimo srityje, pagreitėja regeneracija ir stabilizuojasi impulsų perdavimas pažeistose nervų skaidulose.
Gydymas namuose
Paprastai gydytojai leidžia gydyti minkštuosius šankus neguldydami paciento į ligoninę. Taip yra dėl to, kad liga yra gana gerai gydoma antibiotikais ir sulfonamidais. Šiuo atveju jie dažnai vartoja vaistus, turinčius platų antimikrobinį aktyvumą, kuris gali paveikti tiek streptobacilus, tiek šviesius treponemus.
Terapijos trukmė paprastai yra apribota iki kelių savaičių. Po to pacientas dar šešis mėnesius turėtų lankytis pas gydytoją profilaktiniams patikrinimams. Tai būtina siekiant išvengti minkštosios šankros pasikartojimo.
Be sisteminių antibiotikų, skirtų minkštųjų šankrų gydymui, taip pat naudojami vietiniai antibakteriniai vaistai, ypač tepalai. Jie leidžia greičiau susidoroti su ligos simptomais ir pagreitinti opinių defektų gijimą.
Kai kurioms manipuliacijoms, tokioms kaip kineziterapija ar limfmazgių atvėrimas, reikia apsilankyti ligoninėje arba ambulatorinėje klinikoje. Tačiau šias procedūras galima atlikti namuose:
- Nuplaukite žaizdas boro rūgšties arba kalio permanganato tirpalu;
- Nusausinkite vatos diskeliu, pabarstykite kseroforu;
- Uždėkite dezinfekuojantį tvarstį.
Tvarstymas kartojamas 1-2 kartus per dieną.Ši procedūra leis nepradėti ligos, o kartu su konservatyviu gydymu padės pagreitinti žaizdų gijimą.
Liaudies gydymas
Liaudies receptai yra puikus pagalbinis daugelio ligų gydymo metodas. Tačiau to negalima pasakyti apie lytiškai plintančias ligas, pavyzdžiui, minkštąją šankrą. Šią patologiją vis dar geriau gydyti tradiciniu būdu – sisteminio ir vietinio antibakterinio poveikio vaistais.
Žmonėse populiariausi įvairių lytiškai plintančių ligų receptai laikomi tokiais:
- Padarykite vonias ir plaukite išorinius lytinius organus bei uždegimo židinius mangano, furacilino tirpalu, taip pat stipriais ramunėlių, ugniažolės, medetkų užpilais;
- Tepkite losjonus su gyvsidabriu, heparino tepalu;
- Eleuterokoko ekstraktą vartokite per burną;
- Paruoškite streptocido tablečių miltelius;
- Išorinius lytinius organus nuvalykite sulfato tirpalu santykiu 1:1000;
- Gleivinines membranas gydykite 2% boro rūgšties tirpalu arba 2% gramicidinu.
Kiekvienas pacientas turi teisę pats nuspręsti, ar laikytis liaudies gydymo, ar tradicinio gydymo. Tačiau gydytojai primygtinai rekomenduoja nuspręsti dėl antibiotikų terapijos – vienintelio patikimo būdo išnaikinti minkštąją šankrą.
Žolelių gydymas
Savarankiškas vaistažolių preparatų vartojimas leidžiamas tik ikiligoniniu laikotarpiu, kai neįmanoma nedelsiant kreiptis į gydytoją. Tačiau būtina imtis visų priemonių, kad artimiausiu metu apsilankytumėte medicinos įstaigoje. Minkštasis šankras išgydomas be problemų, jei gydymas pradedamas laiku.
Liaudies gydytojai ir žolininkai siūlo tokius receptus, kaip atsikratyti minkštosios šankros:
- 40 g žolelių nuo išvaržų užplikykite 1 litru verdančio vandens. Gerkite po 100–150 ml prieš valgį tris kartus per dieną.
- Iš didelės varnalėšos šakniastiebio paruoškite šviežių sulčių. Kasdien gerkite po 25 lašus sulčių.
- 10 g kaubojinio žirnio žiedų užplikykite 200 ml verdančio vandens. Gerkite po 3 šaukštus tris kartus per dieną.
- Paruoškite 15 g kadagio (galite paimti bet kurią augalo dalį) ir 200 ml verdančio vandens nuovirą. Vaistas geriamas tris kartus per dieną, po 1 valg. šaukštą.
- 20 g kiaulpienės šakniastiebių užplikykite 200 ml verdančio vandens. Gerkite po 100 ml tris kartus per dieną. Išoriškai žaizdas tepkite tepalu, pagamintu iš šaknų miltelių ir medaus mišinio.
- Skausmui malšinti paruoškite 10 g pievinės prostatos ir 200 ml verdančio vandens nuovirą. Gerkite po 1 valg. šaukštą tris kartus per dieną.
- Paruoškite ugniažolės žolės užpilą, remdamiesi santykiu 1 valg. šaukštas žaliavos 200 ml verdančio vandens. Gerkite po 1 valg. šaukštą vaisto per dieną. Užpilą galima pakeisti šviežiomis augalo sultimis: jų geriama po 1 lašą 2 valg. šaukštams vandens per dieną.
Homeopatija
Dauguma homeopatinių specialistų negydo lytiškai plintančių ligų. Minkšta šankerė daugeliu atvejų yra pakankamai gerai gydoma antibiotikais, todėl nereikia ieškoti alternatyvių gydymo būdų. Nepaisant to, tokie metodai egzistuoja, nors nedaug homeopatų juos aktyviai naudoja savo praktikoje:
- Pradiniam švelniam šankui Mercurium vivus 30 vieną kartą; Mercurium solubilis 4 arba 6 dešimtųjų skyriais ryte ir vakare; ½ gramo Mercurium solubilis ryte ir vakare; 1 gramas Mercurium solubilis kas antrą dieną.
- Esant apleistai lengvam šankeriui, pirmiausia ryte ir vakare pasodinkite ½ g cinabario.
- Kaip papildomas gydymas aukščiau nurodytu gydymu Acidum nitricum (pirmoji dešimtoji dalis, pirmoji šimtoji dalis ir trys šimtosios dalys).
- Gangreninei šankerei gydyti – Arsenicum.
Tradicinės medicinos specialistai negali pateikti jokių rekomendacijų dėl homeopatinio minkštųjų šankrų gydymo. Iki šiol nėra jokių įrodymų apie tokio gydymo naudą ar žalą.
Chirurginis gydymas
Kai limfmazgiuose išsivysto abscesai, skiriamas chirurginis gydymas. Tai apima židinių atvėrimą, pūlingo sekreto išsiurbimą, plovimą ir drenažą. Ši procedūra atliekama taikant vietinę arba bendrąją nejautrą ir vėliau žymiai pagreitina gijimą.
Pooperaciniu laikotarpiu laikomasi griežto lovos režimo su specialiu motorikos apribojimu paveiktoje zonoje. Mityba koreguojama lengvai virškinamo maisto naudai.
Vaistų palaikymas susideda iš antibakterinių ir detoksikacinių vaistų, nesteroidinių priešuždegiminių ir desensibilizuojančių vaistų vartojimo.
Prevencija
Žmonės, kurie reguliariai palaiko palaidus lytinius santykius, dažniau rizikuoja užsikrėsti lytiškai plintančiomis ligomis. Į tai reikėtų atsižvelgti ir imtis įvairių prevencinių priemonių, kad būtų išvengta ne tik minkštųjų šankrų, bet ir kitų pavojingų ligų.
Geriau visiškai vengti atsitiktinio intymumo. Tačiau jei taip atsitiktų, svarbu naudoti barjerinę kontracepcijos priemonę – prezervatyvą.
Sveikatos priežiūros darbuotojai, diagnozuojantys ir tiriantys pacientus, kuriems įtariama minkštoji šankra, turėtų dirbti tik naudodami asmenines apsaugos priemones.
Minkštasis šankras yra rimta ir pavojinga lytiškai plintanti liga. Tačiau paprastos prevencinės priemonės gali padėti išvengti šios problemos. Svarbiausia – atsakingai elgtis su savo sveikata. Taip pat būtina žinoti, kad imunitetas minkštajam šankram nesusidaro: gydytojai neatmeta pakartotinės infekcijos galimybės, jei pacientas nesilaiko elementarių saugos priemonių.
Prognozė
Minkštasis šankras yra klastinga liga, dažniausiai pažeidžianti lytinių organų sritį ir odą. Dažniausiai patologija aptinkama ant lytinių lūpų, apyvarpės, ant varpos pasaitėlio arba jo pagrindo. Tačiau pasitaiko ir netipinių lokalizacijų – pavyzdžiui, išangės srityje, burnos ertmėje ar ant lūpos, ant rankų ir pan.
Reikėtų suprasti, kad kietos šankros židinio buvimas ne visada yra vienintelė ligos apraiška. Dažnai, jei nesiimama reikiamų priemonių, išsivysto antrinis minkštasis šankras: tai dažnai atsitinka, kai pūlingos išskyros patenka į sveikos odos vietas. Toks vystymasis yra ypač jautrus pacientams, kurie bando lupti ar subraižyti patologinius židinius.
Jei terapija pradedama laiku ir visapusiškai, apie visišką gijimą galima kalbėti per kelias savaites – maždaug po 2 mėnesių reguliaraus ir intensyvaus gydymo. Pažeidimo vietoje lieka pigmentinė dėmė, kuri taip pat laikui bėgant išnyksta. Nesant medicininės priežiūros, nėra jokios vilties savaiminiam gijimui: minkštasis šankras plinta į sveikus audinius, pažeidžia limfinę sistemą, o tai ateityje gali sukelti tragiškų pasekmių.

