Medicinos ekspertas
Naujos publikacijos
Šizofrenija
Paskutinį kartą peržiūrėta: 04.07.2025

Visas „iLive“ turinys yra peržiūrėtas medicinoje arba tikrinamas, kad būtų užtikrintas kuo didesnis faktinis tikslumas.
Mes turime griežtas įsigijimo gaires ir susiejamos tik su geros reputacijos žiniasklaidos svetainėmis, akademinių tyrimų institucijomis ir, jei įmanoma, medicininiu požiūriu peržiūrimais tyrimais. Atkreipkite dėmesį, kad skliausteliuose ([1], [2] ir tt) esantys numeriai yra paspaudžiami nuorodos į šias studijas.
Jei manote, kad bet koks mūsų turinys yra netikslus, pasenęs arba kitaip abejotinas, pasirinkite jį ir paspauskite Ctrl + Enter.
Šizofrenija yra sunkus ir lėtinis psichikos sutrikimas, paveikiantis žmogaus mąstymą, jausmus ir elgesį. Sergantys šizofrenija žmonės gali patirti įvairių simptomų, įskaitant klausos haliucinacijas ( klausos haliucinacijas ), delyrą (padrikas arba beprasmis mąstymas), sumišimą dėl laiko ir vietos bei kognityvinius sutrikimus. Sutrikimas paprastai prasideda ankstyvame pilnametystėje, dažnai paauglystėje ar jauname pilnametystėje.
Pagrindinės šizofrenijos charakteristikos yra šios:
- Teigiami simptomai: Šie simptomai yra klausos ir regos haliucinacijos, delyras (sumišusios mintys ir kalba), kliedesiai (įsitikinimai, kurie nėra pagrįsti realybe) ir mąstymo sutrikimai.
- Neigiami simptomai: Neigiami simptomai yra apatija, socialinis atsiribojimas, anedonija (nesugebėjimas patirti malonumo), apraksija (sutrikusi gebėjimas atlikti kasdienes užduotis) ir kalbos skurdas.
- Dezorganizacija: Dezorganizacija apima gebėjimo išlaikyti loginę minčių seką ir normalią socialinę bei profesinę funkciją sutrikimus.
- Kognityviniai simptomai: tai kognityvinių funkcijų, tokių kaip atmintis, dėmesys ir planavimas, sutrikimai.
Šizofrenijos priežastys dar nėra iki galo suprantamos ar ištirtos, tačiau manoma, kad jos gali būti genetiniai veiksniai, neurocheminis smegenų disbalansas ir aplinkos veiksniai, tokie kaip stresas, narkotikai ir ankstyvos vaikystės poveikis.
Šizofrenijos gydymas apima vaistų (psichofarmakoterapijos) ir psichosocialinių intervencijų (psichoterapijos, reabilitacijos ir palaikymo) derinį. Gydymo tikslas – sumažinti simptomus, pagerinti gyvenimo kokybę ir valdyti ligą. Ankstyva diagnozė ir gydymas gali padėti sumažinti šizofrenijos poveikį ir pagerinti prognozę.
Epidemiologija
2016 m. pasaulinis pagal amžių standartizuotas šizofrenijos paplitimas buvo įvertintas 0,28 % (95 % UI: 0,24–0,31). Tai rodo, kad šizofrenija prasideda paauglystėje ir jauname suaugus, o didžiausias paplitimas pasiekiamas maždaug 40 metų amžiaus ir mažėja vyresnio amžiaus grupėse. Lyčių paplitimo skirtumų nepastebėta.[ 4 ]
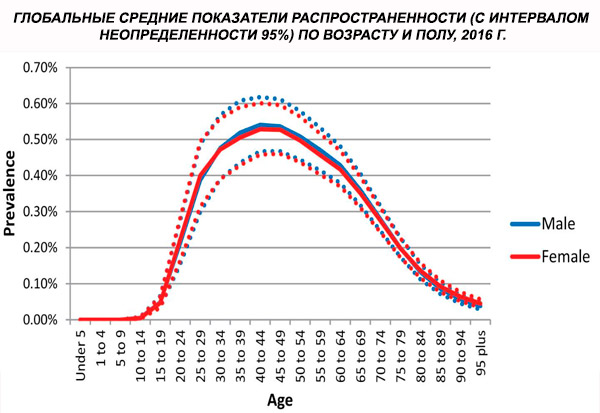
Visame pasaulyje atvejų paplitimas išaugo nuo 13,1 (95 % PI: 11,6–14,8) mln. 1990 m. iki 20,9 (95 % PI: 18,5–23,4) mln. atvejų 2016 m. Amžiaus grupė: 25–54 metai.
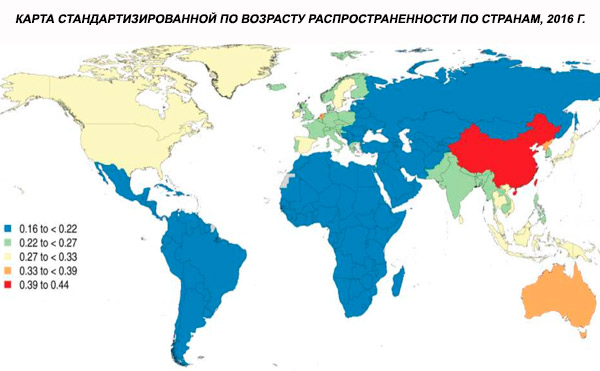
Visame pasaulyje šizofrenijos paplitimas yra apie 1 %. Vyrų ir moterų rodikliai yra panašūs ir gana pastovūs skirtingose kultūrose. Paplitimas didesnis tarp žemesnių socialinių ir ekonominių klasių miestuose, galbūt dėl nedarbo ir skurdo sukeliamo neįgalumo. Panašiai didesnis paplitimas tarp vienišų žmonių gali atspindėti ligos ar jos pirmtakų poveikį socialiniam funkcionavimui. Vidutinis ligos pradžios amžius yra apie 18 metų vyrams ir 25 metai moterims. Šizofrenija retai prasideda vaikystėje, tačiau gali pasireikšti ankstyvoje paauglystėje ir vėlyvame suaugusiųjų amžiuje (kartais vadinama parafrenija).
 [ 5 ], [ 6 ], [ 7 ], [ 8 ], [ 9 ], [ 10 ], [ 11 ], [ 12 ], [ 13 ]
[ 5 ], [ 6 ], [ 7 ], [ 8 ], [ 9 ], [ 10 ], [ 11 ], [ 12 ], [ 13 ]
Rizikos veiksniai
Psichotropinių vaistų ir šiuolaikinių itin jautrių neurocheminių metodų atsiradimas leido nustatyti ryšį tarp centrinės nervų sistemos funkcijos ir psichikos sutrikimų. Psichotropinių vaistų veikimo mechanizmų tyrimai leido iškelti keletą hipotezių apie tam tikrų neurotransmiterių vaidmenį psichozės ir šizofrenijos patogenezėje. Hipotezės teigė, kad šių sutrikimų patogenezėje dalyvauja dopaminas, norepinefrinas, serotoninas, acetilcholinas, glutamatas, keli peptidiniai neuromoduliatoriai ir (arba) jų receptoriai. Šizofrenijos dopamino hipotezė išlieka dominuojanti daugiau nei ketvirtį amžiaus.
 [ 14 ], [ 15 ], [ 16 ], [ 17 ], [ 18 ], [ 19 ], [ 20 ]
[ 14 ], [ 15 ], [ 16 ], [ 17 ], [ 18 ], [ 19 ], [ 20 ]
Dopaminas
Psichostimuliantai, įskaitant kokainą, amfetaminą ir metilfenidatą, aktyvina smegenų dopaminerginę sistemą. Jų piktnaudžiavimas gali sukelti paranojinę psichozę, primenančią teigiamus šizofrenijos simptomus. Pacientams, sergantiems šizofrenija, psichostimuliantai gali išprovokuoti psichozės paūmėjimą. Priešingai, yra tvirtų įrodymų, kad tipinių neuroleptikų veikimas yra susijęs su dopamino receptorių blokada. Pirma, dauguma tipinių neuroleptikų gali sukelti ekstrapiramidinį šalutinį poveikį, kuris gali išsivystyti žūstant dopaminerginiams neuronams (pavyzdžiui, sergant Parkinsono liga). Antra, receptorių jungimosi tyrimai atskleidė ryšį tarp tipinių neuroleptikų klinikinio veiksmingumo ir jų afiniteto dopamino D2 receptoriams. Be to, paaiškėjo, kad neuroleptikų antipsichozinis aktyvumas nepriklauso nuo jų sąveikos su kitais receptoriais: muskarininiais, alfa adrenerginiais, histamino ar serotonino. Visa tai leidžia manyti, kad šizofrenijos simptomus sukelia per didelė dopamino receptorių stimuliacija, tikriausiai smegenų kortikos-limbinėse srityse. [ 21 ]
Tačiau silpnoji šizofrenijos dopamino hipotezės vieta yra ta, kad poveikis dopamino receptoriams daugiausia veikia teigiamus simptomus ir mažai veikia neigiamus simptomus bei kognityvinius sutrikimus. Be to, nebuvo įmanoma nustatyti pirminio dopaminerginės transmisijos defekto sergant šizofrenija, nes tyrėjai, funkciškai vertindami dopaminerginę sistemą, gavo skirtingus rezultatus. Dopamino ir jo metabolitų kiekio kraujyje, šlapime ir smegenų skystyje nustatymo rezultatai nebuvo vienareikšmiai dėl didelio šių biologinių aplinkų tūrio, kuris išlygino galimus pokyčius, susijusius su ribota dopaminerginės sistemos disfunkcija sergant šizofrenija.
Dopamino receptorių skaičiaus padidėjimas uodegotajame branduolyje sergant šizofrenija taip pat gali būti laikomas dopamino hipotezės patvirtinimu, tačiau šių pokyčių interpretavimas yra sudėtingas ir jie gali būti ne tiek ligos priežastis, kiek pasekmė. [ 22 ] Informatyvesnis požiūris į dopaminerginės sistemos būklės vertinimą yra pagrįstas ligandų, kurie selektyviai sąveikauja su D2 receptoriais ir leidžia nustatyti jų jungimosi pajėgumą, naudojimu. Palyginus užimtų receptorių skaičių prieš ir po vaisto vartojimo, galima įvertinti dopamino išsiskyrimo ir pakartotinio įsisavinimo santykį. Du neseniai atlikti tyrimai, naudojant pozitronų emisijos tomografiją (PET), pagrįstą šia technika, pateikė pirmuosius tiesioginius įrodymus, patvirtinančius šizofrenijos hiperdopaminerginę teoriją. [ 23 ], [ 24 ]
Taip pat gali būti svarbu išmatuoti dopamino ir jo metabolitų kiekį smegenų audinyje pomirtinio tyrimo metu. Tačiau, kadangi ląstelės po mirties suyra, tikrąją audinių dopamino koncentraciją dažnai sunku nustatyti. Be to, antipsichozinių vaistų vartojimas taip pat gali turėti įtakos pomirtinių biocheminių tyrimų rezultatams. Nepaisant šių metodologinių apribojimų, pomirtiniai tyrimai atskleidė neurocheminius skirtumus pacientų, sergančių šizofrenija, ir kontrolinės grupės smegenyse. Pavyzdžiui, pomirtinis pacientų, sergančių šizofrenija, smegenų tyrimas atskleidė padidėjusią dopamino koncentraciją kairiajame migdoliniame kūne (limbinės sistemos dalyje). Šis atradimas buvo patvirtintas keliuose tyrimuose ir mažai tikėtina, kad tai artefaktas (nes pokyčiai yra lateralizuoti). Padidėjęs posinapsinių dopamino receptorių kiekis taip pat pastebėtas pacientų, sergančių šizofrenija, kurie negavo antipsichozinio gydymo, smegenyse. Šie duomenys patvirtina, kad padidėjęs receptorių skaičius nėra vaistų terapijos pasekmė. Be to, yra įrodymų, kad tam tikrose smegenų srityse padidėjo dopamino D4 receptorių skaičius, nepriklausomai nuo to, ar pacientas vartojo neuroleptikus, ar ne.
Tačiau dopamino hipotezė negali paaiškinti abulinių ir anhedoninių šizofrenijos apraiškų vystymosi. Kaip jau minėta, neigiamų simptomų kompleksas atrodo gana nepriklausomas nuo teigiamų simptomų. Įdomu tai, kad dopamino receptorių agonistai gali teigiamai paveikti neigiamus simptomus, o receptorių antagonistai skatina jų vystymąsi žmonėms ir modeliuoja juos laboratoriniuose gyvūnuose. Taigi, nors padidėjęs dopamino kiekis priekinėje cingulinėje žievėje ir kitose limbinėse struktūrose gali iš dalies sukelti teigiamus psichozinius simptomus, neigiami simptomai gali būti sumažėjusio dopaminerginės sistemos aktyvumo prefrontalinėje žievėje pasekmė. Galbūt todėl sunku sukurti antipsichozinį vaistą, kuris vienu metu koreguotų dopaminerginę hiperfunkciją kai kuriose smegenų srityse ir jų hipofunkciją kitose.
 [ 25 ], [ 26 ], [ 27 ], [ 28 ], [ 29 ], [ 30 ], [ 31 ]
[ 25 ], [ 26 ], [ 27 ], [ 28 ], [ 29 ], [ 30 ], [ 31 ]
Glutamaterinė šizofrenijos vystymosi hipotezė
Glutamatas yra pagrindinis sužadinimo neuromediatorius smegenyse. Susidomėjimas jo galimu vaidmeniu šizofrenijos patogenezėje kilo iš duomenų apie N-MemuA-D-akuapmamo (NMDA) receptorių kompleksą, pagrindinį glutamato receptorių potipį. Naujausi glutamato, dopaminerginės ir GABAerginės smegenų sistemų sąveikos tyrimai parodė, kad fenciklidinas, vartojamas ūmiai ir ilgai, yra psichotomimetikas, kuris nekonkurencingai blokuoja NMDA receptorių jonų kanalą. Ūminis fenciklidino vartojimas sukelia panašų poveikį kaip ir teigiami, neigiami ir kognityviniai šizofrenijos simptomai. Be to, pranešimai apie ilgalaikį psichozės paūmėjimą pacientams, sergantiems šizofrenija, patvirtina fenciklidino psichotomimezines savybes. Ilgalaikis fenciklidino vartojimas sukelia dopaminerginio deficito būseną prefrontalinėje žievėje, kuri gali būti atsakinga už neigiamų simptomų atsiradimą. Be to, tiek fenciklidinas, tiek jo analogas ketaminas silpnina glutamato perdavimą. Stebėti į šizofreniją panašūs simptomai vartojantiems fenciklidiną patvirtina tyrimai su sveikais savanoriais, kuriems ketaminas sukėlė trumpalaikius, lengvus teigiamus, neigiamus ir kognityvinius simptomus, būdingus šizofrenijai. Kaip ir fenciklidinas, ketaminas sukėlė suvokimo iškraipymą. Taigi, glutamaterginis trūkumas sukelia tuos pačius simptomus kaip ir hiperdopaminerginėje būsenoje, kurie primena šizofrenijos apraiškas. Glutamaterginiai neuronai gali slopinti dopaminerginių neuronų aktyvumą per NMDA receptorius (tiesiogiai arba per GABAerginius neuronus), o tai gali paaiškinti ryšį tarp glutamaterginės sistemos ir šizofrenijos dopamino teorijos. Šie duomenys patvirtina hipotezę, siejančią šizofreniją su glutamaterginių sistemų nepakankamumu. Atitinkamai, junginiai, aktyvuojantys NMDA receptorių kompleksą, gali būti veiksmingi gydant šizofreniją. [ 32 ], [ 33 ]
Vaistinių preparatų, stimuliuojančių glutamaterginę sistemą, kūrimo sunkumas yra tas, kad per didelis glutamaterginis aktyvumas turi neurotoksinį poveikį. Tačiau pranešama, kad NMDA receptorių komplekso aktyvavimas per jo glicino vietą pačiu glicinu arba D-cikloserinu palengvina neigiamus simptomus pacientams, sergantiems šizofrenija, o tai yra puikus galimo praktinio glutamaterginės hipotezės taikymo pavyzdys.
Glutamaerginė hipotezė yra didelis proveržis tiriant biocheminius šizofrenijos sutrikimus. Iki šiol neurocheminiai šizofrenijos tyrimai apsiribojo neuroleptikų veikimo mechanizmų, kurie buvo sukurti empiriškai, tyrimu. Augant žinioms apie smegenų neuronų organizaciją ir neurotransmiterių savybes, tapo įmanoma pirmiausia sukurti patofiziologinę teoriją, o vėliau, remiantis ja, kurti naujus vaistus. Šiandien egzistuojančios įvairios šizofrenijos kilmės hipotezės leidžia tikėtis, kad ateityje naujų vaistų kūrimas vyks sparčiau.
Kitos neurotransmiterių ir neuromoduliacinės hipotezės, susijusios su šizofrenijos vystymusi
Turtinga serotonerginė priekinės žievės ir limbinės sistemos inervacija, smegenų serotonerginių sistemų gebėjimas moduliuoti dopaminerginių neuronų aktyvumą ir dalyvauti reguliuojant platų sudėtingų funkcijų spektrą paskatino daugelį tyrėjų padaryti išvadą, kad serotoninas vaidina svarbų vaidmenį šizofrenijos patogenezėje. Ypač įdomi hipotezė, kad serotonino perteklius gali sukelti tiek teigiamus, tiek neigiamus simptomus. [ 34 ] Ši teorija atitinka klozapino ir kitų naujos kartos neuroleptikų, blokuojančių serotonino receptorius, gebėjimą slopinti teigiamus simptomus lėtinėmis ligomis sergantiems pacientams, atspariems tipiniams neuroleptikams. Tačiau nemažai tyrimų abejojo serotonino receptorių antagonistų gebėjimu sumažinti neigiamus simptomus, susijusius su psichoze, depresija ar farmakoterapijos šalutiniu poveikiu. Šie vaistai nebuvo oficialiai patvirtinti kaip pirminių neigiamų simptomų, kurie sudaro pagrindinį šizofrenijos defektą, gydymo priemonė. Tačiau idėja, kad serotonino receptorių antagonistai (ypač 5-HT2a) gali būti veiksmingi, atliko svarbų vaidmenį kuriant naujos kartos neuroleptikus. Kombinuotų D2/5-HT2 receptorių antagonistų pranašumas greičiausiai yra mažesnis ekstrapiramidinių šalutinių poveikių dažnis nei didesnis antipsichozinis aktyvumas. Tačiau kadangi tai pagerina pacientų norą bendradarbiauti, gydymas yra veiksmingesnis.
Taip pat yra hipotezių apie noradrenerginių sistemų disfunkcijos svarbą sergant šizofrenija. Manoma, kad anhedonija yra viena iš būdingiausių šizofrenijos apraiškų, kuri pasireiškia nesugebėjimu gauti pasitenkinimą ir patirti malonumą, o kiti deficito simptomai gali būti susiję su noradrenerginės pastiprinimo sistemos disfunkcija. Tačiau biocheminių ir farmakologinių tyrimų, tikrinančių šią hipotezę, rezultatai pasirodė esą prieštaringi. Kaip ir dopamino bei serotonino hipotezių atveju, manoma, kad sergant šizofrenija gali pasireikšti ir noradrenerginių sistemų aktyvumo sumažėjimas, ir padidėjimas.
Bendrosios šizofrenijos vystymosi hipotezės
Būsimiems šizofrenijos tyrimams greičiausiai vadovausis sudėtingi modeliai, pagrįsti neuroanatominių ir neurocheminių hipotezių sinteze. Tokio požiūrio pavyzdys yra teorija, kuri atsižvelgia į neurotransmiterių sistemų vaidmenį sutrikdant ryšius tarp žievės, bazinių ganglijų ir talamo, kurie sudaro subkortikalines-talamokortikalines neuronų grandines. Smegenų žievė, per glutamatergines projekcijas į bazinius ganglijus, palengvina pasirinktų veiksmų įgyvendinimą, tuo pačiu slopindama kitus. [ 35 ] Glutamaterginiai neuronai stimuliuoja tarpinius GABAerginius ir cholinerginius neuronus, kurie savo ruožtu slopina dopaminerginių ir kitų neuronų aktyvumą. Šiame modelyje nagrinėjamų žievės-subkortikalinių grandinių neuroanatominių ir neurocheminių mechanizmų tyrimas buvo atspirties taškas kuriant naujas hipotezes apie šizofrenijos patogenezę. Šie modeliai palengvina neurotransmiterių taikinių paiešką naujiems vaistams ir taip pat paaiškina kai kuriuos esamų vaistų, tokių kaip fenciklidinas, veikimo šizofrenijos atveju ypatumus.
Kinan ir Lieberman (1996) pasiūlė modernų neuroanatominį modelį, siekdami paaiškinti išskirtinį netipinių antipsichozinių vaistų (pvz., klozapino ) poveikį, palyginti su įprastiniais vaistais (pvz., haloperidoliu ). Pagal šį modelį išskirtinis klozapino poveikis paaiškinamas tuo, kad jis labai specifiškai veikia limbinę sistemą, nepaveikdamas striatumo neuronų aktyvumo, tuo tarpu tipiniai antipsichoziniai vaistai turi reikšmingą poveikį striatumo funkcijai. Kiti antipsichoziniai vaistai, turintys panašių savybių (pvz., olanzapinas ), taip pat gali turėti pranašumą prieš įprastinius vaistus. Naujesni antipsichoziniai vaistai (pvz., risperidonas ir sertindolis ) nėra taip apriboti limbinės sistemos kaip klozapinas, tačiau jie palankiai vertinami tipinių antipsichozinių vaistų atžvilgiu tuo, kad terapinėmis dozėmis jie mažiau linkę sukelti neurologinius sutrikimus. Šios ir kitų hipotezių pagrįstumo tyrimai bus tęsiami, kai atsiras naujų vaistų, turinčių panašų farmakologinį ir klinikinį poveikį.
Pathogenesis
Sergantiems šizofrenija pacientams skiriamos tam tikros vaistų grupės, tačiau vaisto pasirinkimą dažnai lemia ne tiek diagnozė, kiek paciento simptomai ir jų derinio pobūdis.
Nors suvokimo iškraipymas ir elgesio dezorganizacija yra skirtingi simptomai, juos sukelia tie patys vaistai – dopamino D2 receptorių antagonistai. [ 36 ], [ 37 ] Tai pateisina šių dviejų simptomų kompleksų nagrinėjimą kartu, aptariant antipsichozinį gydymą.
Neigiamųjų šizofrenijos simptomų išsivystymo mechanizmai yra susiję su sumažėjusiu dopaminerginės sistemos aktyvumu prefrontalinėje žievėje, o ne su jos hiperfunkcija limbinėse struktūrose, kuri turėtų būti psichozės pagrindas. Šiuo atžvilgiu kyla susirūpinimas, kad vaistai, slopinantys psichozę, gali sustiprinti neigiamus simptomus. [ 38 ], [ 39 ], [ 40 ] Tuo pačiu metu dopamino receptorių agonistai gali susilpninti neigiamus simptomus, bet išprovokuoti teigiamus simptomus. Neigiami simptomai yra viena iš pagrindinių šizofrenijos apraiškų ir jiems būdingi nuolatiniai emocinės-valios sferos sutrikimai. Iki šiol nėra vaistų, kurie akivaizdžiai sumažintų šias svarbiausias ligos apraiškas. Tačiau klinikiniai netipinių antipsichozinių vaistų tyrimai parodė, kad jie gali sumažinti neigiamų simptomų sunkumą, įvertinamą naudojant vertinimo skales. SANS, BPRS ir PANSS skalėse yra elementai, vertinantys aktyvumą mokykloje ar darbe, socialinių kontaktų ribojimą ir emocinį atsiribojimą. Šie simptomai gali būti laikomi bendromis ligos apraiškomis, mažėjančiomis silpnėjant psichozei, tačiau taip pat gali būti susiję su neuroleptikų šalutiniu poveikiu (pavyzdžiui, bradikinezija ir raminamasis poveikis) arba depresija (pavyzdžiui, anhedonija). Taigi, pacientas, kuriam pasireiškia ryškūs paranojiniai kliedesiai, gydant neuroleptikais, gali tapti bendraujantis ir mažiau atsargus, o jo emocinės reakcijos gali tapti gyvesnės, paranojiniams simptomams regresuojant. Tačiau visa tai reikėtų laikyti antrinių neigiamų simptomų susilpnėjimu, o ne pirminių afektinių-valios sutrikimų sumažėjimo pasekme.
Daugelis neuropsichologinių testų, kuriais vertinamas dėmesys ir informacijos apdorojimas bei atliekama neuroanatominė interpretacija, atskleidžia pacientų, sergančių šizofrenija, pokyčius. Šizofrenija sergančių pacientų kognityviniai sutrikimai nėra tiesiogiai susiję su pagrindiniais ligos simptomais ir paprastai išlieka stabilūs net ir reikšmingai regresuojant psichozės simptomams. [ 41 ], [ 42 ] Kognityviniai sutrikimai, kartu su pirminiais neigiamais simptomais, yra, matyt, viena iš svarbių nuolatinio netinkamo prisitaikymo ir sumažėjusios gyvenimo kokybės priežasčių. Tipinių neuroleptikų poveikio šiems centriniams ligos pasireiškimams nebuvimas gali paaiškinti tokį didelį pacientų negalios lygį, nepaisant neuroleptikų gebėjimo veiksmingai slopinti psichozės simptomus ir užkirsti kelią jų atkryčiams.
 [ 43 ], [ 44 ], [ 45 ], [ 46 ], [ 47 ], [ 48 ], [ 49 ], [ 50 ], [ 51 ], [ 52 ]
[ 43 ], [ 44 ], [ 45 ], [ 46 ], [ 47 ], [ 48 ], [ 49 ], [ 50 ], [ 51 ], [ 52 ]
Simptomai šizofrenija
Šizofrenijos, kaip vienos ligos, koncepcija atsirado XX a. pradžioje, kai Emilis Kraepelinas teigė, kad paranoja, hebefrenija ir katatonija nėra atskiros ligos, o dementia praecox apraiškos. Jis taip pat aiškiai atskyrė šią psichikos ligos formą nuo maniakinės-depresinės psichozės. Tai tapo įmanoma po to, kai nemaža dalis psichikos ligų atvejų buvo susieti su sifiliu, o tai leido juos atskirti nuo likusios pacientų, turinčių psichikos sutrikimų, grupės. Neurosifilio etiologijos, gydymo ir prevencijos atradimas buvo viena iš svarbiausių medicinos mokslo pergalių, suteikusių vilties, kad bus nustatytos pagrindinių psichikos sutrikimų priežastys.
Eugen Bleuler (1950) pasiūlė naują terminą „šizofrenija“ vietoj anksčiau vartoto termino „dementia praecox“, teigdamas, kad esminis šiai ligai būdingas psichopatologinis reiškinys yra disociacija („suskilimas“) – tiek mąstymo proceso „viduje“, tiek tarp minčių ir emocijų. Terminas „šizofrenija“ buvo šios sąvokos išraiška ir, savo ruožtu, turėjo didelę įtaką tolesnei jos raidai. Klasikinės šizofrenijos formos (pvz., hebefreninė, paranojinė, katatoninė, paprastoji), prie kurių vėliau buvo pridėtos šizoafektinė ir latentinė, vis dar dažnai diagnozuojamos klinikinėje praktikoje aprašomaisiais tikslais, nors pastaruoju metu pastebima tendencija transformuoti psichiatrinę terminologiją veikiant oficialiai Amerikos nomenklatūrai DSM-III ir DSM-IV. Tačiau atskirų šizofrenijos formų nustatymas pasirodė esąs neproduktyvus kuriant diferencijuotą terapiją ar tiriant etiologiją ir patogenezę.
TLK-10 išvardyti šie šizofrenijos simptomai: kliedesiai (keisti, grandioziniai ar persekiojantys), sutrikęs mąstymas (pertraukiamas ar nelogiškas minčių srautas arba nesuprantama kalba), suvokimo sutrikimai (haliucinacijos, pasyvumo jausmas, atskaitos idėjos), nuotaikos sutrikimai, judėjimo sutrikimai (katatonija, sujaudinimas, stuporas), asmenybės silpnėjimas ir sumažėjęs funkcionavimas.
Gyvenimo metu šizofrenija išsivysto 0,28 % (95 % UI: 0,24–0,31). Vaikystėje šizofrenijos simptomai pasireiškia motyvacijos ir emocinių reakcijų susilpnėjimu. Vėliau sutrinka realybės pojūtis, suvokimas ir mąstymas labai nukrypsta nuo tam tikroje kultūroje egzistuojančių normų, o tai dažniausiai pasireiškia kliedesiais ir klausos haliucinacijomis. Taip pat dažnai pasitaiko regos ir somatinių haliucinacijų, mąstymo ir elgesio dezorganizacijos.
Psichozė, susijusi su realybės pojūčio sutrikimu, dažniausiai pasireiškia 17–30 metų vyrams, o 20–40 metų moterims. Psichozinių sutrikimų eiga ir baigtis yra labai įvairi. Kai kuriems pacientams (apie 15–25 %) pirmasis psichozinis epizodas baigiasi visiška remisija, o per kitus 5 metus psichozinių sutrikimų nebūna (tačiau vėlesnio stebėjimo metu šių pacientų dalis mažėja). Kitiems pacientams (apie 5–10 %) ryškūs psichoziniai sutrikimai išlieka be remisijos daugelį metų. Daugumai pacientų po pirmojo psichozinio epizodo įvyksta dalinė remisija, o vėliau periodiškai stebimi psichozinių simptomų paūmėjimai.
Apskritai, nors psichozinių sutrikimų sunkumas pasiekia savo ribą praėjus 5–10 metų po pirmojo epizodo, emocinis-valios skurdas tęsiasi ilgesnį laiką. [ 53 ] Šizofrenijos simptomų progresavimas dažnai yra su šizofrenija susijusių pirminių sutrikimų padažnėjimo pasekmė. Tai autizmas, darbingumo praradimas, mokymosi sutrikimai ir žema savivertė bei kitų vertinimas. Dėl to pacientai lieka vieni, negali susirasti darbo ir patiria stresą, kuris gali išprovokuoti simptomų paūmėjimą ir funkcinio sutrikimo padidėjimą. Be to, pati šizofrenijos diagnozė ir toliau sukelia neigiamą reakciją, be kita ko, o tai dar labiau riboja paciento galimybes. Nors su amžiumi šizofrenijos simptomai linkę silpnėti, o funkcinė būklė dažnai pagerėja, tai negali kompensuoti paciento prarastų gyvenimo metų ir praleistų galimybių.
Ryšys tarp nusikalstamos veiklos ir šizofrenijos
Wessely ir kt., atlikdami Camberwell registro tyrimą, siekė atsakyti į klausimą: „Ar šizofrenija yra susijusi su padidėjusia nusikaltimų rizika ir dažnumu?“. Jie padarė išvadą, kad žmonės, sergantys šizofrenija, nors paprastai nelaikomi turinčiais padidėjusią nusikalstamo elgesio riziką, turi didesnę riziką būti nuteisti už smurtinius nusikaltimus nei kiti psichikos sutrikimai. Tarp žmonių, sergančių psichoze, buvo padidėjusi smurto ir todėl nuteistų už smurtą rizika, tačiau šis ryšys buvo mažiau aiškus, kai nebuvo gretutinio piktnaudžiavimo psichoaktyviosiomis medžiagomis. Nacionalinės statistikos biuro atliktoje kalinių psichikos ligų apžvalgoje nustatyta, kad funkcinės psichozės paplitimas tiriamaisiais metais buvo 7 % tarp nuteistų vyrų, 10 % tarp nenuteistų suimtų vyrų ir 14 % tarp kalinių moterų, palyginti su panašiu 0,4 % rodikliu bendrojoje populiacijoje. Šios apžvalgos rezultatai gali pareikalauti persvarstyti aukščiau pateiktus rezultatus, nes labai mažai tikėtina, kad psichikos sutrikimų rodiklių skirtumus tarp tokio dydžio kalinių ir bendros populiacijos būtų galima paaiškinti teismų šališkumu skiriant bausmes psichikos ligoniams. Žinoma, šie rezultatai jokiu būdu nerodo priežastinio ryšio tarp nusikalstamumo ir psichozės, tik sąsajos.
Šizofrenijos ryšys su smurtiniais nusikaltimais paprastai sulaukia daugiau dėmesio nei šizofrenijos ryšys su kitais nusikaltimais. [ 54 ], [ 55 ] Taylor atliktoje šios temos tyrimų apžvalgoje daroma išvada, kad asmenims, sergantiems šizofrenija ir nuteistiems už smurtinius nusikaltimus, smurtiniai veiksmai dažniausiai įvyksta po ligos pradžios. Pirmojo šizofrenijos epizodo tyrimas rodo, kad tarp pirmojo epizodo pacientų daugiau nei trečdalis mėnesį iki priėmimo į ligoninę demonstravo smurtinį elgesį, įskaitant potencialiai gyvybei pavojingą elgesį ir keistą seksualinį elgesį. Daugelis šių pacientų prieš pirmąjį priėmimą turėjo kontaktų su policija, tačiau nedaugeliui buvo pateikti kaltinimai po priėmimo. Taylor tyrė šizofrenijos galimybę nuoseklioje Brixtono kalėjimo tardymo izoliatorių imtyje. Nuteisimų už smurtinius nusikaltimus paplitimas tarp asmenų, sergančių šizofrenija, buvo maždaug 12–13 %. Maždaug 5–8 % kontrolinės grupės asmenų buvo nuteisti už smurtinius nusikaltimus. Remiantis Nacionalinio konfidencialaus tyrimo dėl žmonių, turinčių psichikos sutrikimų, žmogžudysčių ataskaita, 5 % už žmogžudystę nuteistųjų turėjo psichozės simptomų. Priešingai populiariems įsitikinimams apie sergančius psichoze, auka dažniausiai yra šeimos narys, o ne nepažįstamasis (bendresnis smurtinio elgesio atvejis bendruomenės imtyje Steadmano ir kt. tyrime).
Kai kurie specifiniai šizofrenijos simptomai yra susiję su smurtu. Pavyzdžiui, Virkkunen, tyręs Suomijoje grupę šizofrenija sergančių pacientų, kurie buvo kalti dėl sunkių smurto epizodų, ir grupę padegėjų, nustatė, kad 1/3 jų nusikaltimus įvykdė tiesiogiai dėl haliucinacijų ar kliedesių; likę 2/3 nusikaltimus įvykdė dėl problemų, kurias sukėlė stresas šeimoje. Grėsmės / situacijos kontrolės praradimo simptomai yra tiesiogiai susiję su smurtu. Kai simptomai sunaikina asmeninės autonomijos jausmą ir gebėjimą daryti įtaką situacijai, pacientai gali laikyti savo veiksmus, skirtus neutralizuoti su jais susijusias grėsmes, pateisinamais („racionalumas iracionalume“).
Kliedesiniai psichoziniai pacientai, kurie smurtauja dėl savo idėjų, skiriasi nuo nesmurtinių pacientų savo susirūpinimu įrodymais, patvirtinančiais jų idėjas, įsitikinimu, kad tokie įrodymai buvo rasti, ir savo afektiniais pokyčiais, ypač depresija, pykčiu ar baime, susijusiais su jų kliedesiniu susirūpinimu. Taylor ir kt. atliktuose Brixtono tyrimuose pasyvumo kliedesiai, religiniai kliedesiai ir įtakos kliedesiai buvo žymiai labiau susiję su smurtiniais veiksmais.
Piktnaudžiavimas psichoaktyviosiomis medžiagomis labai padidina su aktyviais šizofrenijos simptomais, įskaitant grėsmės / kontrolės praradimo simptomus, susijusią riziką. Pastarojo veiksnio vaidmenį pabrėžia Steadmano ir kt. tyrimas: kontroliuojant šį veiksnį, smurto dažnis tarp neseniai išrašytų psichiatrijos pacientų nebuvo didesnis nei smurto dažnis bendroje populiacijoje. Haliucinacijos, kaip ligos dalis, dažniausiai siejamos su smurtu, jei tai yra komandinės haliucinacijos arba jei klaidingai suvokti skoniai ir kvapai interpretuojami kaip kontrolės kliedesių „įrodymai“. Mažiau suprantamas yra nenormalaus asmenybės vystymosi vaidmuo asmenų, sergančių šizofrenija, nusikaltimų padaryme (nesvarbu, ar tai gretutinė būklė, ar ligos pasekmė).
 [ 56 ], [ 57 ], [ 58 ], [ 59 ]
[ 56 ], [ 57 ], [ 58 ], [ 59 ]
Šizofrenijos simptomų teorijos
Pirminė šizofrenijos, kaip ankstyvos pradžios ir nuolat progresuojančios neurodegeneracinės ligos (dementia praecox), koncepcija šiuo metu atmetama. Šiuolaikinės hipotezės šizofreniją laiko neurologinio vystymosi liga, susijusia su sutrikusia nervų sistemos raida ir progresuojančia tik pirmaisiais metais, bet ne visą gyvenimą, o tai labiau atitinka klinikinius stebėjimus. [ 60 ], [ 61 ] Dizontogenetinė šizofrenijos teorija leidžia suprasti nustatytų etiologinių veiksnių vaidmenį. Šizofrenijos rizikos veiksniai, tokie kaip gimimas žiemą, teigiama šeimos anamnezė, sudėtingas nėštumas ir gimdymas, gali sutrikdyti smegenų vystymąsi, anksti suformuodami polinkį sirgti šia liga. Stebint vaikus, turinčius paveldimą polinkį, pavyzdžiui, gimusius šizofrenija sergančioms motinoms, nustatytas ryšys tarp motorinių, kognityvinių ir afektinių sutrikimų buvimo ir vėlesnio psichozės išsivystymo. Diskutuojama, ar psichozė yra ligos progresavimo vaikystėje ir paauglystėje rezultatas, ar ji atsiranda, kai polinkis, atsiradęs ankstyvaisiais metais, bet išlikęs stabilus, pasireiškia paauglystėje, esant padidėjusiam psichologiniam stresui. Šios teorijos viena kitos nepaneigia, nes abi rodo ankstyvą lengvų simptomų atsiradimą ir vėlesnį visavertės psichozės išsivystymą. Reikėtų atkreipti dėmesį, kad ligai pasiekus psichozės lygį, nei neurovaizdiniai metodai, nei neuropsichologiniai tyrimai, nei klinikiniai stebėjimai, nei galiausiai patomorfologiniai duomenys nerodo tolesnės ligos progresavimo.
Dauguma pacientų, sergančių šizofrenija, visą gyvenimą jaučia neigiamus simptomus, o didėjantis socialinis neprisitaikymas gali būti paciento ir visuomenės santykių pasekmė. [ 62 ] Tai galima paaiškinti labai paprastai, pavyzdžiui, atsižvelgiant į užimtumo problemą. Po psichozinio epizodo pacientui sunku grįžti į ankstesnį gyvenimą ir ankstesnę profesiją. Net ir nesant jokių simptomų, darbdaviai, bendradarbiai, draugai ir giminaičiai nelaiko jo darbingu asmeniu. Nedarbo lygis tarp pacientų, sergančių šizofrenija, siekia 80 %, nors nemaža jų dalis išlaiko darbingumą. Šio veiksnio reikšmė gerai parodyta besivystančių šalių sociocentrinių kultūrų tyrimuose, kur pacientai, sergantys šizofrenija, gali išlaikyti savo socialinį ir profesinį statusą žymiai mažiau stresinėje aplinkoje. Šiose šalyse liga vyksta lengvesne eiga. Išsamiai šizofrenijos etiologiją ir neurobiologinius pagrindus aptarė Carpenter ir Вuchanan, Waddington.
Jau seniai pastebėta, kad pacientai, sergantys šizofrenija, yra labai heterogeniški ligos pradžios pobūdžio, pagrindinių simptomų, eigos, gydymo veiksmingumo ir rezultato atžvilgiu. 1974 m. buvo pasiūlyta alternatyvi hipotezė (Strauss ir kt., 1974), pagrįsta skerspjūvio ir ilgalaikių klinikinių stebėjimų duomenimis, kurie rodo santykinį nepriklausomumą tarp teigiamų psichozinių simptomų, neigiamų simptomų ir tarpasmeninių santykių sutrikimų. Hipotezės esmė yra ta, kad šios simptomų grupės turi nepriklausomą psichopatologinį pagrindą ir neatspindi vieno patofiziologinio proceso apraiškų. [ 63 ] Stebėjimo laikotarpiu pastebėta didelė koreliacija tarp vienos grupės psichopatologinių simptomų sunkumo ir, atvirkščiai, nebuvo pastebėta koreliacijos tarp skirtingų grupių simptomų sunkumo. Šie duomenys buvo patvirtinti daugelyje tyrimų, tačiau su vienu papildymu. Paaiškėjo, kad haliucinacijos ir kliedesiai yra glaudžiai susiję vienas su kitu, bet nekoreliuoja su kitais teigiamais simptomais (pavyzdžiui, mąstymo ir elgesio sutrikimu). Šiuo metu visuotinai pripažįstama, kad pagrindinės šizofrenijos apraiškos yra realybės pojūčio iškraipymas, mąstymo ir elgesio dezorganizacija, neigiami simptomai ir kognityviniai sutrikimai. Neigiami šizofrenijos simptomai yra emocinių reakcijų ir jų išorinių apraiškų susilpnėjimas, kalbos skurdas ir sumažėjusi socialinė motyvacija. Anksčiau Kraepelinas šias apraiškas apibūdino kaip „valios šaltinio išsekimą“. Skiriant farmakoterapiją, itin svarbūs simptomų grupių skirtumai. Kitos klinikinės apraiškos, svarbios terapiniu požiūriu, yra depresija, nerimas, agresija ir priešiškumas, savižudiškas elgesys.
Daugelį metų vaistų poveikis šizofrenijai gydyti buvo vertinamas daugiausia pagal jų poveikį psichoziniams simptomams arba susijusiems parametrams, pavyzdžiui, hospitalizacijos ar remisijos trukmei. Pripažinus santykinį skirtingų simptomų grupių nepriklausomumą, išsamus terapijos poveikio kiekvienai iš šių grupių vertinimas tapo standartu. Paaiškėjo, kad standartinis antipsichozinis gydymas praktiškai neturi jokio poveikio kognityviniams sutrikimams ir neigiamiesiems šizofrenijos simptomams. [ 64 ] Tuo tarpu šios dvi simptomų grupės gali turėti lemiamos įtakos paciento būklės sunkumui ir jo gyvenimo kokybei. Tradicinės farmakoterapijos apribojimų suvokimas tapo postūmiu kurti naujus vaistus šioms šizofrenijos apraiškoms gydyti.
Šizofrenija yra lėtinė liga, kuri gali progresuoti per kelis paūmėjimus, nors paūmėjimų trukmė ir charakteristikos gali skirtis. Pacientams, sergantiems šizofrenija, psichoziniai simptomai paprastai pasireiškia 12–24 mėnesius prieš kreipiantis dėl gydymo. Premorbidinis laikotarpis gali apimti normalią arba sutrikusią socialinę kompetenciją, lengvą kognityvinį dezorganizaciją ar suvokimo iškraipymus, sumažėjusį gebėjimą patirti malonumą (anhedoniją) ir kitus apibendrintus sunkumus susidorojant su sunkumais. Tokie šizofrenijos simptomai gali būti subtilūs ir atpažįstami tik retrospektyviai arba gali būti ryškesni, kai sutrikusi socialinė, akademinė ir profesinė funkcija. Prodrominiu laikotarpiu gali pasireikšti subklinikiniai simptomai, įskaitant užsisklendimą ar izoliaciją, dirglumą, įtarumą, neįprastas mintis, suvokimo iškraipymus ir dezorganizaciją. Ligos pradžia (kliedesiai ir haliucinacijos) gali būti staigi (per kelias dienas ar savaites) arba lėta ir laipsniška (per daugelį metų). Šizofrenijos eiga gali būti epizodinė (su akivaizdžiais paūmėjimais ir remisijomis) arba nuolatinė; yra tendencija, kad funkcinis deficitas blogėja. Vėlyvoje ligos fazėje ligos modeliai gali būti stabilūs, negalios laipsnis gali stabilizuotis ir net sumažėti.
Apskritai šizofrenijos simptomus galima suskirstyti į teigiamus, neigiamus, kognityvinius ir dezorganizacinius simptomus. Teigiamiems simptomams būdingas normalių funkcijų perteklius arba iškraipymas; neigiamiems simptomams – normalių funkcijų sumažėjimas arba praradimas. Dezorganizaciniai simptomai apima mąstymo sutrikimus ir netinkamą elgesį. Kognityviniai simptomai yra informacijos apdorojimo sutrikimai ir sunkumai sprendžiant problemas. Klinikinis vaizdas gali apimti vienos arba visų šių kategorijų simptomus.
Teigiamus šizofrenijos simptomus galima suskirstyti į kliedesius ir haliucinacijas, arba mąstymo sutrikimus ir netinkamą elgesį. Kliedesiai yra klaidingi įsitikinimai. Esant persekiojimo kliedesiams, pacientas mano, kad jį persekioja, seka arba apgaudinėja. Esant nuorodų kliedesiams, pacientas mano, kad jam yra svarbios ištraukos iš knygų, laikraščių, dainų tekstų ar kitų išorinių užuominų. Esant minčių įterpimo ar atitraukimo kliedesiams, pacientas tiki, kad kiti žmonės gali skaityti jo mintis, kad jo mintis perduoda kiti arba kad mintis ir impulsus jam įdiegia išorinės jėgos. Haliucinacijos gali būti klausos, regos, uoslės, skonio ar lytėjimo, tačiau klausos haliucinacijos yra bene dažniausios. Pacientas gali girdėti balsus, komentuojančius jo elgesį, kalbančius tarpusavyje arba sakant kritiškas ir įžeidžiančias pastabas. Kliedesiai ir haliucinacijos gali būti labai slegiantys pacientą. [ 65 ]
Mąstymo sutrikimai apima neorganizuotą mąstymą su nerišlia, betiksle kalba, nuolatiniais perėjimais nuo vienos temos prie kitos. Kalbos sutrikimai gali būti nuo lengvo dezorganizuotumo iki nerišlumo ir beprasmybės. Netinkamas elgesys gali apimti vaikišką kvailumą, sujaudinimą, netinkamą išvaizdą ir manieras. Katatonija yra kraštutinė elgesio sutrikimų forma, kuri gali apimti standžios laikysenos išlaikymą ir nuolatinį pasipriešinimą judėjimui arba betikslę spontanišką motorinę veiklą.
Neigiamos (deficitinės) ligos apraiškos pasireiškia forma ir apima suplokštėjusį afektą, kalbos skurdą, anhedoniją ir nesocialumą. Esant suplokštėjusiems afektams, paciento veidas atrodo hipomimetiškas, prastas akių kontaktas ir nepakankamas išraiškingumas. Kalbos skurdas pasireiškia kalbos gamybos sumažėjimu, vienskiemeniais atsakymais į klausimus, sukuriančiu vidinės tuštumos įspūdį. Anhedonija gali atspindėti nepakankamą susidomėjimą veikla ir betikslios veiklos padidėjimą. Nesocialumas pasireiškia nepakankamu susidomėjimu santykiais su žmonėmis. Neigiami simptomai dažnai lemia prastą motyvaciją ir elgesio tikslingumo sumažėjimą.
Kognityviniai sutrikimai apima dėmesio, kalbos apdorojimo, darbinės atminties, abstraktaus mąstymo, problemų sprendimo ir socialinės sąveikos supratimo problemas. Paciento mąstymas gali tapti sustingęs, o gebėjimas spręsti problemas, suprasti kitų žmonių požiūrį ir mokytis iš patirties sumažėti. Šizofrenijos simptomai paprastai sutrikdo gebėjimą funkcionuoti ir labai trukdo darbui, socialiniams santykiams ir savęs priežiūrai. Dažni nedarbas, izoliacija, sutrikę santykiai ir sumažėjusi gyvenimo kokybė. Kognityvinio sutrikimo sunkumas daugiausia lemia bendros negalios laipsnį.
Savižudybės
Tyrimai rodo, kad mažiausiai 5–13 % šizofrenija sergančių pacientų miršta nuo savižudybės. [ 66 ] Savižudybė yra pagrindinė priešlaikinės mirties priežastis tarp sergančiųjų šizofrenija, o tai iš dalies gali paaiškinti, kodėl sergančiųjų šizofrenija gyvenimo trukmė sutrumpėja vidutiniškai 10 metų. Pacientai, sergantys paranojine šizofrenija, kuriems liga prasidėjo vėlai ir kurie funkcionuoja tinkamai prieš ligą ir kurių pasveikimo prognozė yra geriausia, taip pat yra labiau linkę nusižudyti. Kadangi šie pacientai išlaiko gebėjimą jausti sielvartą ir kančią, jie gali būti labiau linkę elgtis neviltyje, remdamiesi realiu savo ligos pasekmių supratimu.
Smurtas
Šizofrenija yra santykinai nedidelis smurtinio elgesio rizikos veiksnys. Smurto grasinimai ir nedideli agresyvūs protrūkiai yra daug dažnesni nei tikrai pavojingas elgesys. Pacientai, kurie yra labiau linkę smurtauti, yra tie, kurie piktnaudžiauja narkotikais ir alkoholiu, turi persekiojimo kliedesius ar komandines haliucinacijas, ir tie, kurie nesiima paskirto gydymo. Labai retai sunkiai depresija sergantys paranojiški pacientai, kurie jaučiasi izoliuoti, puls arba žus tuos, kuriuos laiko vieninteliu savo problemų šaltiniu (pvz., autoritetą, įžymybę, sutuoktinį). Dauguma pacientų, sergančių šizofrenija, niekada nebus smurtingi. Kiekvienam asmeniui, sergančiam šizofrenija ir įvykdžiusiam žmogžudystę, tenka 100 savižudybių. [ 67 ] Pacientai, sergantys šizofrenija, gali kreiptis į skubios pagalbos skyrius grasindami smurtu arba norėdami gauti maisto, pastogės ir reikalingos priežiūros.
Etapai
Ligos progresavimo tipai:
- Nuolat progresuojanti, tai yra, lėtinė šizofrenija;
- Paroksizminė šizofrenija, kuri savo ruožtu turi potipius
- Kailio tipo (paroksizminis - progresuojantis);
- Pasikartojantis (periodinis).
Šizofrenijos stadijos:
- Pradinis. Paprastai jis prasideda astenija, apatija ir pasireiškia gilia depresija, psichoze, delyru, hipomanija.
- Manifestacija. Simptomai sustiprėja, klinikinis vaizdas užšąla ir tampa fiksuotas.
- Paskutinis, paskutinis etapas. Simptomai dažniausiai būna deficitas, klinikinis vaizdas užšąla.
Ligos vystymosi greitis (progresyvumas):
- Piktybinė šizofrenija (greitai progresuojanti);
- Paranojinė šizofrenija (vidutiniškai progresuojanti);
- Lėtai judanti forma (mažai progresuojanti).
Formos
Aprašytos penkios šizofrenijos formos: paranojinė, dezorganizuota, katatoninė, rezidualinė ir nediferencijuota. Paranoidinei šizofrenijai būdingi kliedesiai ir klausos haliucinacijos, išliekant kognityviniam funkcionavimui ir afektui. Dezorganizuotai šizofrenijai būdingas kalbos ir elgesio dezorganizavimas bei suplokštėjęs arba netinkamas afektas. Sergant katatonine šizofrenija, vyrauja fiziniai simptomai, įskaitant nejudrumą arba per didelį motorinį aktyvumą ir keistų pozų užėmimą. Sergant nediferencijuota šizofrenija, simptomai yra mišrūs. Sergant rezidualine šizofrenija, yra aiškūs šizofrenijos anamneziniai požymiai su ryškesniais simptomais, po kurių seka ilgas vidutinio sunkumo neigiamų simptomų laikotarpis.
Kai kurie ekspertai, priešingai, šizofreniją skirsto į deficito ir nedeficito potipius, remdamiesi neigiamų simptomų, tokių kaip suplokštėjęs afektas, nepakankama motyvacija ir sumažėjęs tikslo siekimas, buvimu ir sunkumu. Pacientams, sergantiems deficito potipiu, vyrauja neigiami simptomai, neatsižvelgiant į kitus veiksnius (pvz., depresiją, nerimą, nepakankamą aplinkos stimuliavimą, vaistų šalutinį poveikį). Pacientams, sergantiems nedeficito potipiu, gali pasireikšti kliedesiai, haliucinacijos ir mąstymo sutrikimai, tačiau jie praktiškai neturi jokių neigiamų simptomų.
Diagnostika šizofrenija
Specifinių šizofrenijos diagnozavimo tyrimų nėra. Diagnozė pagrįsta išsamiu paciento ligos istorijos, simptomų ir požymių įvertinimu. [ 76 ] Dažnai naudinga informacija iš papildomų šaltinių, tokių kaip šeima, draugai, mokytojai ir bendradarbiai. Remiantis Psichikos sutrikimų diagnostikos ir statistikos vadovu, ketvirtuoju leidimu (DSM-IV), diagnozei nustatyti reikia, kad du ar daugiau būdingų simptomų (kliedesiai, haliucinacijos, neorganizuota kalba, neorganizuotas elgesys, neigiami simptomai) pasireikštų didelę laiko dalį per mėnesį, o ligos prodrominiai simptomai arba mikrosimptomai su socialinių, profesinių ir savęs priežiūros sutrikimų požymiai turi būti akivaizdūs 6 mėnesių laikotarpiu, įskaitant 1 mėnesį akivaizdžių simptomų.
Psichozės, kurią sukėlė kitos ligos ar piktnaudžiavimas psichoaktyviosiomis medžiagomis, galimybę reikia atmesti peržiūrint paciento ligos istoriją ir atliekant tyrimus, įskaitant laboratorinius tyrimus ir neurovaizdinius tyrimus. Nors kai kuriems pacientams, sergantiems šizofrenija, nustatomi struktūriniai smegenų sutrikimai, jie nėra pakankamai specifiniai, kad būtų diagnozuojami.
Kiti psichikos sutrikimai, turintys panašius simptomus, yra kai kurie su šizofrenija susiję sutrikimai: trumpalaikis psichozinis sutrikimas, šizofreniforminis sutrikimas, šizoafektinis sutrikimas ir kliedesinis sutrikimas. Be to, nuotaikos sutrikimai kai kuriems žmonėms gali sukelti psichozę. Kai kurie asmenybės sutrikimai (ypač šizoidiniai) pasireiškia panašiais į šizofrenijos simptomus, nors paprastai būna lengvesni ir nėra psichoziniai.
Kai išsivysto psichozė, pirmiausia reikia pabandyti nustatyti jos priežastį. Jei priežastis žinoma, gydymas ir prevencija gali būti konkretesni. Tai, kad tiksli diagnozė yra raktas į veiksmingą terapiją, galima pamatyti kliedesinių simptomų pavyzdyje, kurie gali būti ne tik šizofrenijos, bet ir temporalinės epilepsijos, amfetamino priklausomybės ir manijos fazės afektinis sutrikimas pasireiškimas. Kiekvienu iš šių atvejų reikia specialaus gydymo.
Diferencialinė diagnostika
Šizofrenijos diferencinės diagnostikos algoritmą galima rasti Amerikos psichiatrų asociacijos psichikos sutrikimų diagnostikos ir statistikos vadovo (DSM-IV) 4-ajame pataisytame leidime. Pagal šį algoritmą pacientui, sergančiam psichoze, pirmiausia reikia atmesti somatines ligas ir piktnaudžiavimą psichoaktyviosiomis medžiagomis. Tada reikia nustatyti, ar simptomus sukelia afektinis sutrikimas. Jei ne, tada, atsižvelgiant į klinikinį vaizdą, diagnozuojama šizofrenija arba šizotipinis sutrikimas. Nors įvairios kilmės psichozinių sutrikimų gydymas turi savų ypatumų, visais atvejais paprastai vartojami neuroleptikai.
 [ 81 ], [ 82 ], [ 83 ], [ 84 ], [ 85 ], [ 86 ], [ 87 ], [ 88 ], [ 89 ], [ 90 ]
[ 81 ], [ 82 ], [ 83 ], [ 84 ], [ 85 ], [ 86 ], [ 87 ], [ 88 ], [ 89 ], [ 90 ]
Su kuo susisiekti?
Gydymas šizofrenija
Šizofrenija neabejotinai yra būklė, reikalaujanti siuntimo psichiatriniam gydymui. Ir čia visai nebūtina, kad būtų tiesioginis ryšys tarp psichozinių išgyvenimų ir padaryto nusikaltimo. Visiškai pakanka, kad tiriamasis sirgtų. Apskritai, kaip patvirtina praktika, jei nusikaltimas nesusijęs su teigiamais psichoziniais simptomais, tai jis susijęs su paciento asmenybės susilpnėjimu dėl ligos. Tuo pačiu metu, žinoma, galima sutikti žmonių, kurių nusikaltimas yra jų gyvenimo nusikalstamo modelio dalis ir kurie – taip jau atsitiko – susirgo šizofrenija, tačiau apskritai žmonėms, kuriems šiuo metu reikalingas psichiatrinis gydymas, turėtų būti siūlomas toks gydymas. Tai ne visada nutinka, ypač nesant patenkinamų stacionarinių paslaugų. Jei, viena vertus, tiriamasis padaro nusikaltimą būdamas visiškos remisijos būsenoje, ir tai yra jo nusikalstamos „karjeros“ dalis, tai jis yra atsakingas už savo veiksmus. Šizofrenija gali būti tokia sunki, kad tiriamasis gali būti pripažintas nepajėgiu dalyvauti teisme. Ši liga yra pagrindas sumažinti atsakomybę nužudymo atvejais ir gali būti pagrindas taikyti MacNaughten taisykles.
Laikas nuo psichozinių simptomų atsiradimo iki gydymo pradžios koreliuoja su pradinio terapinio atsako greičiu, terapinio atsako kokybe ir neigiamų simptomų sunkumu. Ankstyvas gydymas paprastai lemia greitesnį ir visapusiškesnį atsaką. Jei pirmojo epizodo metu negydoma, 70–80 % pacientų per 12 mėnesių išsivysto kitas epizodas. Ilgalaikis antipsichozinių vaistų vartojimas per 1 metus gali sumažinti atkryčio dažnį maždaug 30 %.
Pagrindiniai gydymo tikslai yra sumažinti psichozinių simptomų sunkumą, užkirsti kelią simptomų paūmėjimui ir susijusiems funkcionavimo sutrikimams bei padėti pacientui funkcionuoti kuo aukštesniu lygiu. Antipsichoziniai vaistai, bendruomeninė reabilitacija ir psichoterapija yra pagrindiniai gydymo komponentai. Atsižvelgiant į tai, kad šizofrenija yra ilgalaikė ir pasikartojanti liga, svarbus terapijos tikslas yra išmokyti pacientus savipagalbos įgūdžių.
Remiantis afinitetu specifiniams neuromediatorių receptoriams ir aktyvumu, vaistai skirstomi į tipinius antipsichozinius vaistus (neuroleptikus) ir antros kartos antipsichozinius vaistus (AKA). AKA gali turėti tam tikrų privalumų, įskaitant šiek tiek didesnį veiksmingumą (nors kai kurių AKA atveju šie privalumai yra prieštaringi) ir mažesnę hiperkinetinių sutrikimų bei kitų šalutinių poveikių tikimybę.
Šizofrenijos gydymas tradiciniais antipsichoziniais vaistais
Šių vaistų veikimo mechanizmas pirmiausia susijęs su dopamino D2 receptorių blokavimu ( dopamino-2 blokatoriais). Tradicinius antipsichozinius vaistus galima suskirstyti į didelio, vidutinio ir mažo stiprumo. Didelio stiprumo antipsichoziniai vaistai turi didesnį afinitetą dopamino receptoriams ir mažesnį afinitetą adrenerginiams ir muskarininiams receptoriams. Mažo stiprumo antipsichoziniai vaistai, kurie vartojami retai, turi mažesnį afinitetą dopamino receptoriams ir santykinai didesnį afinitetą adrenerginiams, muskarininiams ir histamino receptoriams. Įvairūs vaistai tiekiami tablečių, skysčių, trumpo veikimo ir ilgo veikimo intramuskulinių injekcijų pavidalu. Vaisto pasirinkimas pirmiausia priklauso nuo šalutinio poveikio profilio, pageidaujamo vartojimo būdo ir ankstesnio paciento atsako į vaistą.[ 91 ]
Tradiciniai antipsichoziniai vaistai
Klasė |
Pasiruošimas (ribos) |
Dienos dozė |
Vidutinė dozė |
Komentarai |
Alifatiniai fenotiazinai |
Chlorpromazinas |
30–800 |
400 mg per burną prieš miegą |
Silpno stiprumo vaistų prototipas. Taip pat tiesiosios žarnos žvakutėse |
Piperidinas |
Tioridazinas |
150–800 |
400 mg per burną prieš miegą |
Vienintelis vaistas, kurio absoliuti maksimali dozė (800 mg/parą) – didelėmis dozėmis sukelia pigmentinę retinopatiją ir turi ryškų anticholinerginį poveikį. Instrukcijose pateikiami papildomi įspėjimai dėl QTk intervalo pailgėjimo. |
Dibenzoksazepinai |
Loksapinas |
20–250 |
60 mg per burną prieš miegą |
Turi afinitetą dopamino D ir serotonino 5HT receptoriams |
Dihidroindolonai |
Molindonas |
15-225 |
60 mg per burną prieš miegą |
Gali sukelti svorio kritimą |
Tioksantenai |
Tiotiksenas |
8-60 |
10 mg per burną prieš miegą |
Didelis akatizijos dažnis |
Butirofenonai |
Haloperidolis |
1–15 |
4 mg per burną prieš miegą |
Didelės potencijos vaistų prototipas; haloperidolio dekanoatas (į raumenis leidžiamas depo tirpalas). Akatizija yra dažna. |
Difenilbutilpiridinai |
Pimozidas |
1–10 |
3 mg per burną prieš miegą |
Patvirtinta tik Tourette sindromui |
Piperazinas |
Trifluoperazinas Flufenazinas Perfenazinas 2'3 |
2-40 0,5–40 12-64 |
10 mg per burną prieš miegą 7,5 mg per burną prieš miegą 16 mg per burną prieš miegą |
Taip pat yra flufenazino dekanoatas ir flufenazino enantatas, kurie yra depo formos (nėra ekvivalentiškų dozių). |
QTk – 07 colių intervalas, pakoreguotas pagal širdies susitraukimų dažnį.
1 Dabartinės rekomendacijos pradedant gydymą tipiniais antipsichoziniais vaistais yra pradėti nuo mažiausios dozės ir ją palaipsniui didinti iki reikiamos dozės; rekomenduojama eiti miegoti. Nėra įrodymų, kad greitas dozės didinimas yra veiksmingesnis. Ūminiam gydymui yra į raumenis leidžiamų vaistų.
Įprastiniai antipsichoziniai vaistai turi rimtų šalutinių poveikių, įskaitant sedaciją, sumišimą, distoniją arba raumenų sustingimą, tremorą, padidėjusį prolaktino kiekį ir svorio padidėjimą (šalutiniam poveikiui gydyti). Akatizija (motorinis neramumas) yra ypač varginanti ir gali lemti prastą vaistų vartojimo režimo laikymąsi. Šie vaistai taip pat gali sukelti vėlyvąją diskineziją – nevalingą judesių sutrikimą, kuriam dažniausiai būdingas lūpų ir liežuvio raukšlėjimasis ir (arba) „sukimo“ pojūtis rankose ar kojose. Vėlyvosios diskinezijos dažnis yra apie 5 % per metus vaistų vartojimo tarp pacientų, vartojančių įprastinius antipsichozinius vaistus. Maždaug 2 % atvejų vėlyvoji diskinezija yra labai subjaurojanti. Kai kuriems pacientams vėlyvoji diskinezija išlieka neribotą laiką, net ir nutraukus vaistų vartojimą.
Yra du tradiciniai antipsichoziniai vaistai ir vienas antipsichozinis vaistas kaip ilgai veikiantys depo preparatai. Šie preparatai vartojami siekiant išvengti vaistų nesuderinamumo. Jie taip pat gali padėti pacientams, kurie dėl dezorganizacijos, abejingumo ar nenoro ligai vartoti vaistų per burną kasdien.
Depot antipsichoziniai vaistai
1 paruošimas |
Dozavimas |
Laikas iki 2 piko |
Flufenazino dekanoatas |
12,5–50 mg kas 2–4 savaites |
1 diena |
Flufenazino enantatas |
12,5–50 mg kas 1–2 savaites |
2 dienos |
Haloperidolio dekanoatas |
25–150 mg kas 28 dienas (galbūt kas 3–5 savaites) |
7 dienos |
Risperidono mikrosferos S |
25–50 mg kas 2 savaites |
35 dienos |
1 Suleidžiama į raumenis, naudojant Z formos techniką.
2 Laikas, per kurį pasiekiamas didžiausias kiekis po vienkartinės dozės.
Kadangi tarp pirmosios injekcijos ir tinkamos koncentracijos kraujyje pasiekimo praeina 3 savaitės, pacientas turi tęsti geriamųjų antipsichozinių vaistų vartojimą 3 savaites po pirmosios injekcijos. Prieš pradedant gydymą geriamuoju risperidonu, rekomenduojama įvertinti toleravimą.
Klozapinas yra vienintelis SGA, kurio veiksmingumas įrodytas maždaug 50 % pacientų, atsparių tradiciniams antipsichoziniams vaistams. Klozapinas mažina neigiamus simptomus, praktiškai nesukelia jokio motorinio šalutinio poveikio, turi minimalią vėlyvosios diskinezijos išsivystymo riziką, tačiau sukelia kitą nepageidaujamą poveikį, pvz., sedaciją, hipotenziją, tachikardiją, svorio padidėjimą, 2 tipo cukrinį diabetą ir padidėjusį seilėtekį. Klozapinas taip pat gali sukelti traukulius, šis poveikis priklauso nuo dozės. Sunkiausias šalutinis poveikis yra agranulocitozė, kuri gali išsivystyti maždaug 1 % pacientų. Todėl būtina dažnai stebėti leukocitų skaičių, o klozapinas paprastai vartojamas kaip atsarginis vaistas pacientams, kurie nepakankamai reaguoja į kitus vaistus. [ 92 ], [ 93 ]
Naujesni SGA turi daug klozapino privalumų, tačiau nesukelia agranulocitozės rizikos, ir paprastai yra labiau linkę rinktis iš tradicinių antipsichozinių vaistų ūminiams epizodams gydyti ir paūmėjimams išvengti. Naujesni SGA yra labai panašaus veiksmingumo, tačiau turi skirtingą šalutinį poveikį, todėl vaisto pasirinkimas priklauso nuo individualaus jautrumo ir kitų vaisto savybių. Pavyzdžiui, olanzapinas, kurio rizika pacientams, gaunantiems ilgalaikę palaikomąją terapiją, yra gana didelė, turėtų būti vertinamas bent kas 6 mėnesius. Gali būti naudojamos tokios vertinimo priemonės kaip Nenormalių nevalingų judesių skalė. Piktybinis neurolepsinis sindromas yra retas, bet potencialiai mirtinas nepageidaujamas reiškinys, kuriam būdingas raumenų sustingimas, karščiavimas, autonominės nervų sistemos nestabilumas ir padidėjęs kreatinino fosfokinazės kiekis.
Maždaug 30 % pacientų, sergančių šizofrenija, nereaguoja į tradicinius antipsichozinius vaistus. Tokiais atvejais veiksmingas gali būti antros kartos antipsichozinis vaistas klozapinas.
Šizofrenijos gydymas antros kartos antipsichoziniais vaistais
Antros kartos antipsichoziniai vaistai veikia blokuodami ir dopamino, ir serotonino receptorius (serotonino-dopamino receptorių antagonistai). AKA paprastai mažina teigiamus simptomus; gali labiau sumažinti neigiamus simptomus nei tradiciniai antipsichoziniai vaistai (nors tokie skirtumai yra prieštaringi); gali sukelti mažiau kognityvinių sutrikimų; rečiau sukelia ekstrapiramidinį (motorinį) šalutinį poveikį; turi mažesnę vėlyvosios diskinezijos išsivystymo riziką; kai kurie AKA nesukelia arba sukelia tik nedidelį prolaktino kiekio padidėjimą.
Patologinių nevalingų judesių skalė
- Stebėkite paciento eiseną pakeliui į kabinetą.
- Paprašykite paciento išimti kramtomąją gumą ar dantų protezus, jei jie sukelia problemų.
- Nustatykite, ar pacientas jaučia kai kuriuos judesius.
- Pacientą pasodinkite ant tvirtos kėdės be porankių, rankas uždėję ant kelių, kojas šiek tiek praplatinę, o pėdas – ant grindų. Dabar ir viso tyrimo metu stebėkite visą paciento kūną, kad įvertintumėte judesius.
- Nurodykite pacientui sėdėti taip, kad rankos būtų be atramos pakabintos ant kelių.
- Paprašykite paciento du kartus atverti burną. Stebėkite liežuvio judesius.
- Paprašykite paciento du kartus iškišti liežuvį.
- Paprašykite paciento 15 sekundžių baksnoti nykščiu į kitus kiekvienos rankos pirštus. Stebėkite veidą ir kojas.
- Paprašykite paciento atsistoti ištiestomis rankomis į priekį.
Įvertinkite kiekvieną elementą skalėje nuo 0 iki 4 pagal sunkumo laipsnį. 0 – nėra; 1 – minimalus, gali būti kraštutinė normos riba; 2 – lengvas; 3 – vidutinis; 4 – stiprus. Jei judesiai stebimi tik po aktyvacijos, jie turėtų būti įvertinti 1 balu mažiau nei tie, kurie atsiranda savaime.
Veido ir burnos judesiai |
Veido išraiškos Lūpos ir perioralinė sritis Žandikauliai Kalba |
Galūnių judesiai |
Rankos Kojos |
Liemens judesiai |
Kaklas, pečiai, klubai |
Bendra išvada |
Patologinių judesių sunkumas. Nesėkmė dėl patologinių judesių. Paciento suvokimas apie nenormalius judesius (0 – nesuvokia; 4 – stiprus nerimas) |
Adaptuota iš: W. Guy parengto ECDEU psichofarmakologijos vertinimo vadovo. Autorių teisės priklauso JAV Sveikatos, švietimo ir gerovės departamentui, 1976 m.
Svorio padidėjimas, hiperlipidemija ir padidėjusi 2 tipo diabeto rizika yra pagrindiniai AKF inhibitorių nepageidaujami reiškiniai. Todėl prieš pradedant gydymą AKF inhibitoriais, visi pacientai turėtų būti patikrinti dėl rizikos veiksnių, įskaitant asmeninę / šeimos diabeto istoriją, svorį, juosmens apimtį, kraujospūdį, gliukozės kiekį kraujyje nevalgius ir lipidų profilį. Pacientus ir jų šeimas reikia informuoti apie diabeto požymius ir simptomus (poliuriją, polidipsiją, svorio kritimą), įskaitant diabetinę ketoacidozę (pykinimą, vėmimą, dehidrataciją, dažną kvėpavimą, neryškų matymą). Be to, visus pacientus, pradedančius vartoti AKF inhibitorius, reikia konsultuoti dėl mitybos ir fizinio aktyvumo. Visiems pacientams, gydomiems antipsichoziniais vaistais, reikia periodiškai stebėti kūno svorį, kūno masės indeksą (KMI), gliukozės kiekį nevalgius ir, jei išsivysto hiperlipidemija arba 2 tipo cukrinis diabetas, jie turėtų būti nukreipti specialiam tyrimui. Piktybinis neurolepsinis sindromas buvo susijęs su beveik visais antipsichoziniais vaistais, įskaitant naujai į rinką pateiktus neuroleptikus.[ 94 ]
Antros kartos antipsichoziniai vaistai 1
LASS |
Paruošimas |
Dozės ribos |
Vidutinė suaugusiųjų dozė |
Komentarai |
Dibenzodiazepinai |
Klozapinas |
150–450 mg per burną 2 kartus per dieną |
400 mg per burną prieš miegą |
Pirmasis ASA, kurio veiksmingumas įrodytas gydant pacientus, atsparius gydymui. Dėl agranulocitozės rizikos reikia dažnai stebėti leukocitų skaičių; padidėja traukulių ir svorio padidėjimo rizika. |
Benzoksazolai |
Risperidonas |
4-10 mg per burną prieš miegą |
4 mg per burną prieš miegą |
Vartojant >6 mg dozes, gali sukelti ekstrapiramidinius simptomus; nuo dozės priklausomas prolaktino kiekio padidėjimas; vienintelis ilgai veikiantis injekcinis ASAID. |
Tienobenzodiazepinai |
Olanzapinas |
10–20 mg per burną prieš |
15 mg per burną prieš miegą |
Dažniausi šalutiniai poveikiai yra mieguistumas, svorio padidėjimas ir galvos svaigimas. |
Dibenzotiazepinai |
Kvetiapinas |
150–375 mg per burną 2 kartus per dieną |
200 mg per burną 2 kartus per dieną |
Mažas stiprumas leidžia plačiai dozuoti; nėra anticholinerginio poveikio. Dėl α receptorių blokados būtina titruoti dozę; būtina vartoti du kartus per parą. |
Benzizotiazolilpiperazinai |
Ziprasidonas |
40–80 mg per burną 2 kartus per dieną |
80 mg per burną 2 kartus per dieną |
Slopina serotonino ir norepinefrino pakartotinį įsisavinimą, gali turėti antidepresantų savybių. Trumpiausias naujų vaistų pusinės eliminacijos laikas; reikia vartoti du kartus per dieną valgio metu. Ūminėms ligoms gydyti galima leisti į raumenis. Mažas polinkis didinti kūno svorį. |
Dihidrokarostirilas |
Aripiprazolas |
10–30 mg per burną prieš |
15 mg per burną prieš miegą |
Dalinis dopamino-2 receptorių agonistas, mažas polinkis į svorio augimą |
APVP yra antros kartos antipsichoziniai vaistai.
1 Vartojant šios klasės antipsichozinius vaistus, rekomenduojama stebėti svorio augimą ir 2 tipo diabeto vystymąsi.
Visi antros kartos antipsichoziniai vaistai yra susiję su padidėjusiu mirtingumu vyresnio amžiaus pacientams, sergantiems demencija.
Šizofrenijos gydymas netipiniais neuroleptikais prasidėjo beveik tuo pačiu metu, kai pacientams, sergantiems šizofrenija, buvo pradėti skirti tipiniai neuroleptikai.
Reabilitacijos ir socialinės paramos paslaugos
Psichosocialinių įgūdžių mokymai ir profesinės reabilitacijos programos padeda daugeliui pacientų dirbti, apsipirkti ir rūpintis savimi, tvarkyti namų ūkį, sutarti su kitais ir bendradarbiauti su psichikos sveikatos specialistais. Užimtumo palaikymas gali būti ypač vertingas, kai pacientas patenka į konkurencingą darbo aplinką ir jam suteikiamas darbovietės mentorius, padedantis prisitaikyti prie darbo. Laikui bėgant, darbovietės mentorius veikia tik kaip atsarginis asmuo priimant sprendimus ar bendraujant su darbdaviais.
Bendruomenės teikiamos paramos paslaugos leidžia daugeliui šizofrenija sergančių žmonių gyventi bendruomenėje. Nors dauguma pacientų gali gyventi savarankiškai, kai kuriems reikalingas prižiūrimas būstas, kuriame yra personalas, užtikrinantis vaistų vartojimo laikymąsi. Programos teikia laipsnišką priežiūrą įvairiose aplinkose – nuo 24 valandų paramos iki periodinių vizitų į namus. Šios programos padeda užtikrinti paciento savarankiškumą, o tinkama medicininė priežiūra sumažina atkryčių tikimybę ir hospitalizacijos poreikį. Bendruomenės gydymo programos veikia paciento namuose ar kitoje aplinkoje ir pasižymi dideliu personalo ir paciento santykiu; gydymo komandos tiesiogiai teikia didžiąją dalį arba visą reikiamą gydymą.
Sunkių paūmėjimų metu gali prireikti hospitalizacijos arba krizinės intervencijos ligoninėje, taip pat priverstinės hospitalizacijos, jei pacientas kelia pavojų sau ar kitiems. Nepaisant geresnių reabilitacijos ir socialinių paslaugų, nedideliam skaičiui pacientų, ypač tiems, kurie turi sunkių kognityvinių sutrikimų ir tiems, kurie atsparūs gydymui, reikalinga ilgalaikė hospitalizacija arba kita palaikomoji priežiūra.
Psichoterapija
Dabartiniai šizofrenijos psichoterapijos modeliai, daugiausia sušvelninti nuviliančių praeities pastangų, yra kuklesni ir pragmatiškesni savo tikslais ir laikomi visapusiško gydymo, kurio pagrindas yra farmakologinės intervencijos, dalimi. [ 95 ] Psichoterapijos tikslas – sukurti integruotus santykius tarp paciento, šeimos ir gydytojo, kad pacientas galėtų išmokti suprasti ir valdyti savo ligą, vartoti vaistus pagal paskirtą tvarką ir veiksmingiau susidoroti su stresu. Nors įprastas požiūris yra derinti individualią psichoterapiją su vaistais, tam yra nedaug praktinių gairių. Veiksmingiausia psichoterapija yra ta, kuri prasideda nuo pagrindinių paciento socialinių poreikių tenkinimo, teikia paramą ir švietimą apie ligos pobūdį, skatina adaptyvų funkcionavimą ir yra pagrįsta empatija bei tinkamu dinamišku šizofrenijos supratimu. Daugeliui pacientų reikalinga empatinė psichologinė parama, kad jie prisitaikytų prie to, jog liga dažnai yra visą gyvenimą trunkantis sutrikimas, galintis gerokai apriboti funkcionavimą.
Pacientams, gyvenantiems su šeimomis, psichoedukacinės šeimos intervencijos gali sumažinti atkryčių skaičių. Šeimoms dažnai padeda palaikymo ir gynimo grupės, tokios kaip Nacionalinis psichikos ligonių aljansas.
Daugiau informacijos apie gydymą
Prognozė
Per pirmuosius 5 metus nuo ligos pradžios gali sutrikti funkcionavimas, susilpnėti socialiniai ir profesiniai įgūdžiai, palaipsniui didėti savęs priežiūros aplaidumas. Neigiami simptomai gali stiprėti, o kognityvinės funkcijos gali susilpnėti. Vėliau sutrikimai pasiekia stabilią būseną. Yra tam tikrų įrodymų, kad ligos sunkumas gali mažėti su amžiumi, ypač moterims. Pacientams, sergantiems sunkiais neigiamais simptomais ir kognityvine disfunkcija, gali išsivystyti hiperkinetiniai sutrikimai, net jei nevartojami antipsichoziniai vaistai.
Prognozė priklauso nuo šizofrenijos formos. Pacientams, sergantiems paranoidine šizofrenija, negalia yra mažesnė, jie geriau reaguoja į gydymą. Pacientams, sergantiems deficito potipiu, negalia paprastai yra didesnė, jų prognozė blogesnė, jie yra atsparesni terapijai.
Šizofrenija gali būti susijusi su kitais psichikos sutrikimais. [ 96 ] Jei ji susijusi su obsesinio-kompulsinio sutrikimo simptomais, prognozė yra ypač bloga; jei yra ribinio asmenybės sutrikimo simptomų, prognozė yra geresnė. Apie 80 % žmonių, sergančių šizofrenija, tam tikru savo gyvenimo momentu patiria vieną ar daugiau didžiosios depresijos epizodų.
Pirmaisiais metais po diagnozės nustatymo prognozė yra glaudžiai susijusi su griežtu paskirtų psichotropinių vaistų vartojimu. Apskritai 1/3 pacientų pasiekia reikšmingą ir ilgalaikį pagerėjimą; 1/3 rodo tam tikrą pagerėjimą, tačiau periodiškai pasireiškia paūmėjimai ir liekamasis sutrikimas; 1/3 turi sunkių ir nuolatinių simptomų. Tik 15 % visų pacientų visiškai grįžta į prieš ligą buvusį funkcionavimo lygį. Su gera prognoze susiję veiksniai yra geras funkcionavimas prieš ligą (pvz., geri akademiniai rezultatai, sėkmingas darbas), vėlyva ir (arba) staigi ligos pradžia, nuotaikos sutrikimų, išskyrus šizofreniją, šeimos anamnezė, minimalus kognityvinis sutrikimas, lengvi neigiami simptomai ir paranojinė arba ne deficito forma. Su bloga prognoze susiję veiksniai yra ankstyvas ligos pradžios amžius, prastas funkcionavimas prieš ligą, šizofrenijos šeimos anamnezė ir dezorganizuotas arba deficito potipis su daugybe neigiamų simptomų. Vyrų rezultatai yra blogesni nei moterų; moterys geriau reaguoja į antipsichozinį gydymą.
Piktnaudžiavimas alkoholiu ir narkotikais yra reikšmingos problemos maždaug 50 % šizofrenija sergančių žmonių. Neoficialūs duomenys rodo, kad marihuana ir kiti haliucinogenai gali būti itin žalingi sergantiems šizofrenija, todėl jų reikėtų vengti. Kartu pasireiškiantis piktnaudžiavimas kitomis psichoaktyviosiomis medžiagomis yra stiprus prastos baigties veiksnys ir gali lemti vaistų vartojimo nesilaikymą, atkryčius, dažnas hospitalizacijas, sumažėjusį funkcionavimą ir socialinės paramos praradimą, įskaitant benamystę.

